
「コロナ禍」偶然の僥倖は続かない
東アジアの致死率の低さに救われただけの「日本モデル」では、従来医療・介護にシワ寄せされると、いち早く警鐘を鳴らしたインフルワクチンの権威の先見。専門家会議主導の第一波対応はリスク評価と管理に徹し切れず、政府迷走の隠れミノになったと指摘する。
蛇の巻きついた杖、というお馴染みの医学の象徴は、ギリシャの名医の名から「アスクレピオスの杖」と呼ばれる。彼が現代に生きていたら、コロナ禍をどう思ったろう。3月ごろ素人の気安さで、知り合いの早川堯夫氏にそんな恐れ多いことを聞いた。早川氏は、日・米・欧によるバイオ医薬品のウイルス安全性に関する医薬品規制調和国際会議(ICH)ガイドライン作成専門家会議の座長や厚労省新型インフルエンザワクチン開発研究に係わる専門家会議座長を務めたこともある科学者だが、本人曰く、この分野の専門家ではないので、事態の推移を見ながら市井の一科学者として頭の整理をしてみるとのことであった。しばらく後で考えるヒントに「論よりイメージ」と英エコノミスト誌5月16日付に載っていたKALの漫画を送った。
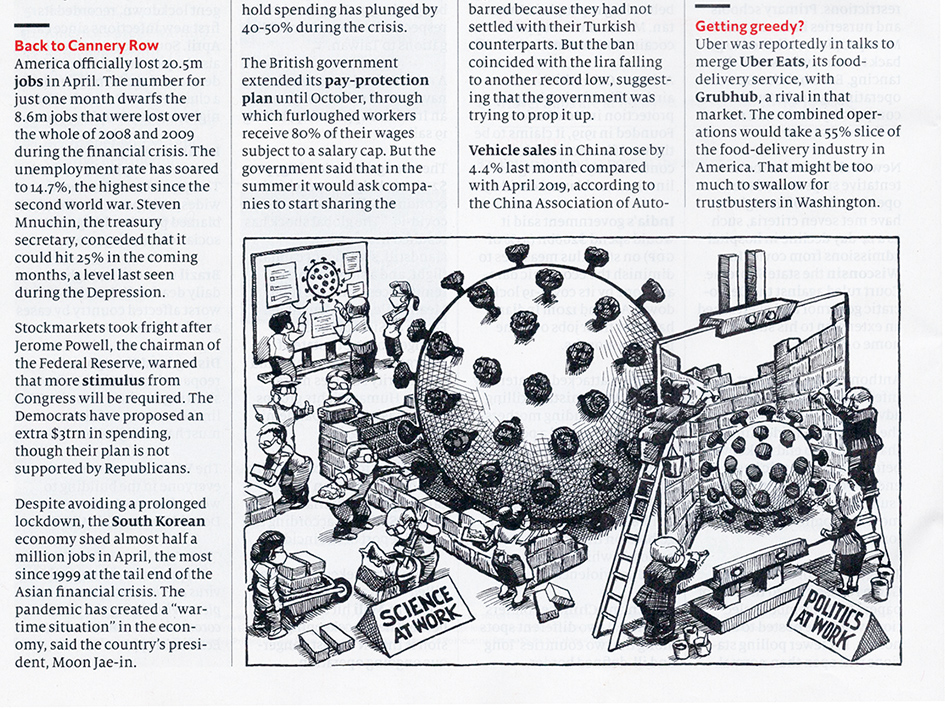
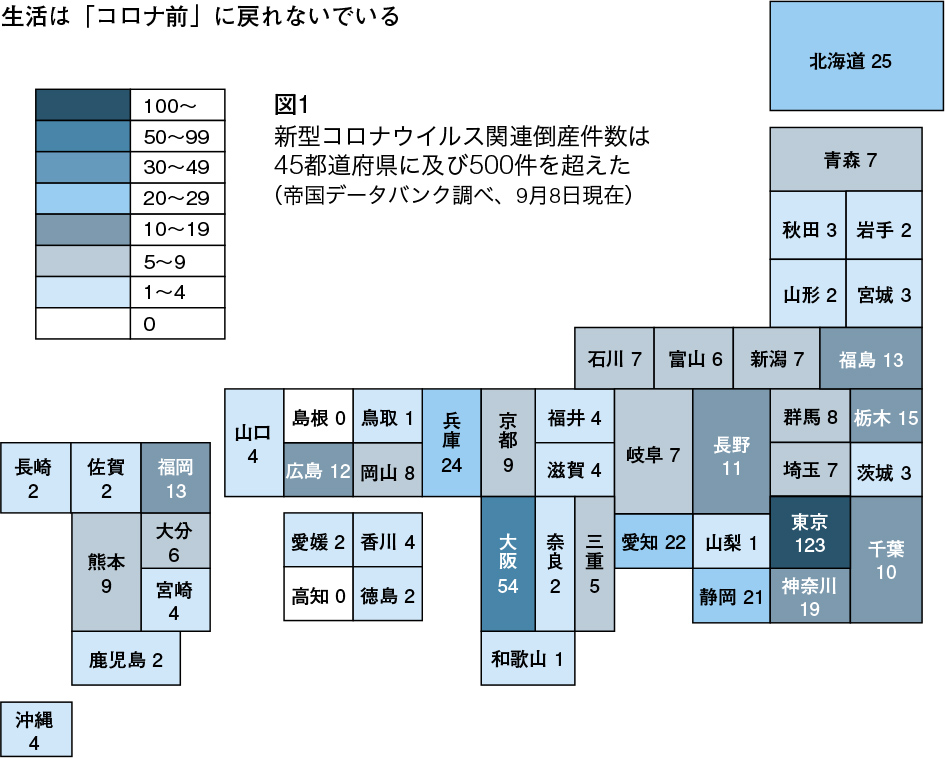
8月になって早川氏が沈黙を破って「日本はPolitics at Workの絵の制御壁が現実に機能しているかのような僥倖に恵まれた。政策や科学の実践が万事的確で功を奏した訳ではない。都合のよいところだけとりあげ、自画自賛で『日本モデルが成功した』と胸を張っても、他国が参考にできるようなものではない。むしろ適切に対処していれば救えるはずの国民の生命・健康を余分に損ね、また給与を保証された人以外の生活者の命の糧や社会経済活動に少なからぬ損害をもたらしたことは否めない。偶然の僥倖は常には期待できない。今後、感染症の脅威にはヘルス・サイエンスとヘルス・ポリティクスにそれぞれ真っ向から全力で取り組み、タイミングを外さずベスト・プラクティスできなければ、大惨禍を招く可能性が高いことに留意すべきです」という長大な論考をいただいた。医療行政にも詳しいだけに手厳しい。が、良薬は口に苦し。論考の抜粋だが、中間総括として一読をお勧めする。(編集部)
- 序
- 第1章専門家会議
- 第2章初期段階
- 第3章危機管理の実行性・実効性
- 第4章従来医療にシワ寄せ
- 第5章責任のあいまいさ
- 第6章日本モデルは成功か
- 第7章看過できない超過死亡数
- 第8章PCR検査の少なさ
- リスク評価とリスク管理
- 問題整理──検証と今後の課題
- 終わりに代えて雑感
序
人類(ホモ・サピエンス)は、地球という自然環境の中で、生物としての生存本能を、サピエンス(賢さ)部分を駆使して、生物多様性のルールを超克する形で異常にその数を増やしてきました。今日、ホモ・サピエンスが遭遇しているCOVID-19の発生原因のひとつは、地球温暖化や自然開発による破壊という地球のホメオスタシスを乱した結果に他なりません。もう一つの要因は「ヒト・モノ・カネ」の地域、国境を越えた移動です。グローバル化は、必然的にある地域の風土病を、感染症の特性からパンデミック化します。
グローバル化については、競合や格差も激しくなる一方で、社会・経済・文化活動等を世界レベルに増幅・拡大して、相互認知・相互依存・互恵的関係を深める結果により、人々の営みや暮らしをより豊かな形で存続させていくプラスの側面もありました。そうした視点からみた場合、新型コロナウイルス(SARS-CoV-2)は、サイバー空間を介したデジタル・トランスフォーメーション(DX)を除いては相当期間にわたってヒト・モノ・カネの移動・交流を遮断する共通の極めて大きな脅威です。人類がさらにこのままの状態で発展し続けるのを望むとすれば、サピエンス部分、つまり「知・情・意」のバランスを保持しながら、最大限それらを駆使してSARS-CoV-2 (さらには今後も出現するであろう新興・再興感染症)の脅威に対峙するか、共存を図る方策を見出すことが共通の課題であり、共同してことに当たるという考えもありかと思いました。
しかし、ホモ・サピエンス誕生以来の歴史を振り返ると、個と大小さまざまな地域的、あるいは組織的運命共同体の形成とその維持発展は、必ずしもホモ・サピエンス総体としての共同作業ではありませんでした。個や村の単位から国や地域、あるいは同じ組織や体制の中で利害関係や主義主張が一致しない場合、戦争や紛争、組織内部の衝突などの形で、権益争いが繰り返されてきています。人類(ホモ・サピエンス)と一括りに言っても、人々は地域的、政治的、経済的、文化的、宗教的、民族的、人種的要素その他、様々な要素の組み合わせとして存在し、個人はもとより、集団、組織、社会といった運命共同体としてのあり方もきわめて多様です。共通問題であるので、これを契機に人類がこれまでを超克してより進歩した世界、ニューノーマル(新常態)を形成できるのではないかと束の間期待しましたが、それに応える兆しは、多様性の所以か、当面の対策に手いっぱいのせいか、現在のところ現れてきていません。
個々の国や地域がとにかくそれぞれの方策でCOVID-19対策を行い、その中でそれぞれの運命共同体の特性や施政者の指導力が浮き彫りになってきている状態です。それらを総括するには、世界的にいまだ感染拡大傾向にあり、時期尚早です。しかし、それを認識した上で、現時点でも学ぶべきところと反面教師とすべきところもあると思います。
これらを、日本の現在およびこれからの方策にとりあえず適切に反映させて、最善を尽くすべきです。偶然の幸運に恵まれた「日本モデル」に固執すべきではありません。あらたに知恵を絞って対応し、得られた情報や経験知を国際社会に提供すれば、国際貢献にも繋がると思います。今は各国独自でも、そうしたものが寄せ集まり公開されれば、結果的に国際共同活動となり、全体の財産になっていくことも期待されます。
ところで実体経済は落ち込む一方、金融緩和でマネーゲームの勝者と生活弱者との格差は一層広がる可能性が指摘されています。巨額の対策費の配分が、いささかでも放縦になれば、コロナ特需の御利益に与る人たちが出てきそうです。仮に積極的な意図を伴わないケースでも、「三密」を避けて生活や仕事ができる人たちや医療機会にそれなりに恵まれた人たちと、そうでない住宅・通勤・労働環境や非正規等労働条件、医療機会弱者とでは必然的に経済的、健康被害上の格差がより顕著になりつつあります。格差パンデミックや貧困パンデミックなどの拡大も頭に置きつつ、まずはできるところでパブリック・ヘルス面の対策を考え、試行錯誤しながら共通の利に結び付く知恵や方策をめざすしかないだろうと思います。
対応には個人レベルと共同体(社会)レベルがありますが、わが国のケースでは、現状の厄災の程度で推移している「プラス要因」は個人レベルでの自制、「マイナス要因」は政治・行政の陋習と本気度の不足にあると思います。憲法25条「すべて国民は、健康で文化的な最低限度の生活を営む権利を有する。国は、すべての生活部面について、社会福祉、社会保障及び公衆衛生の向上及び増進に努めなければならない」のごとく、国(政治、行政、そして今回のようなケースで国により指名され、政策決定に大きく影響を与える専門家集団)は、負託された役割に応じてその機能・責務を適切に果たすべく、努力を尽くす必要がありました。しかし、英エコノミスト誌の漫画のごとく、主観的意図・善意はともかく、客観的には結果として専門家もPolitics at Workに加担あるいは責任を負うべき存在になってしまいました。東アジア地域の人口当たりの感染者/死亡者率が極端に低い“僥倖”がなければ、被害は欧米なみに甚大になっていたと思います。本当に不幸中の幸い、天祐に感謝し、不遜にも「日本型モデルの成功」などと傲るべきところではありません。
1[専門家会議の特徴と重複]
パンデミックに備えては、2012年(平成 24 年)8月3日から新型インフルエンザ等対策閣僚会議の下にⅠ「 新型インフルエンザ等対策有識者会議(尾身座長、岡部副座長)」(以下「有識者会議」という)が設置されていました。この下にⅡ「基本的対処方針等諮問委員会(尾身座長・岡部副座長)」があり、その分科会としてⅡA「医療・公衆衛生に関する分科会(岡部座長、鈴木副座長)」とⅡB「社会機能に関する分科会(大西座長・谷口副座長)」があります。これらの各会議は昨年も活動しており、「有識者会議」は19年12月に持ち回りという形ですが活動しています。
ところが、2月14日にCOVID-19に特化して政府のⅢ「新型コロナウイルス感染症対策専門家会議(脇田座長、尾身副座長)」が立ち上げられました。第1回は主に厚労省からの説明と提案でしたが、この会議により後に問題となる「受診・相談の目安」が厚労省原案よりさらに厳しくする基準として定められたと考えられます。この縛りは「専門家チーム」が(感染の確率が高いと疑われ、また重症化が懸念される患者に限定して医療資源をあてるべく?)かなりの期間固執してきたことは多くの情報からうかがえます。
発足時の構成メンバーは12人でした。その特徴は、10人の医学系委員のうち、関連学会理事長2人や医師会理事の宛職を除く7人中6人は、厚労省・所管機関の医系技官やWHO関係者(OBを含む)に偏在していたことです。厚労色の強いチームと言えます。しかし、国民の目からみると国の大事には世により広く人材を求め、天下の英知を結集した布陣で臨むのが本来だったと思います。
注目すべきことに、既存のⅠ「有識者会議」、Ⅱ「諮問委員会」およびⅡA「医療・公衆衛生に関する分科会」のメンバーは、先述のⅢ「専門家会議」のメンバーが全員重複して中核となっています。Ⅲ「専門家会議」メンバーは、そのままⅡ、ⅡAのメンバーであり、そしてⅠの「有識者会議」のコアメンバーということになっています。ただ、第一波の際、実際に活動が表に出ていたのは、Ⅱ「諮問委員会」とⅢ「専門家会議」であり、Ⅰの「有識者会議」やⅡA、ⅡBが開かれた形跡は見当たりません。なぜ、せっかく準備した「有識者会議」等のシステムが20年1月にいち早く有効活用されなかったのかは分かりません。なお、第一波時は専らⅢ「専門家会議」とⅡ「諮問委員会」だけが活動しています。

なぜ新たにⅢ「専門家会議」が立ち上げられ、主役を演ずる形になったのかについても不明です。「専門家会議」は、尾身氏が加わったこと以外は、全員がⅡAのメンバーからというものでした。本来ならば、ⅡA及び適宜、Ⅳ厚労省「クラスター班」がCOVID-19にかかわる「リスク評価」を担い、Ⅱ「諮問委員会」やⅠ「有識者会議」が「リスク管理」を担うという構図だと自然な形でした。しかし、Ⅰ及びⅡの座長である尾身氏がⅡAに代わって新たに作られたⅢに加わったことにより、コロナ対策専門家組織としては、名称こそ違え、構成員は事実上同じに等しいというこれらのⅠ、Ⅱ、Ⅲの組織が、明確に異なる立場と意義をもつ役割を演じ、責務を果たすことは困難になりました。なぜ、このような組織立てにしたのか、不思議ですが、専門家チームとして考えても立ち位置、役割、内容的に明確さや徹底さに欠いた存在であったと思います。当事者にはいろいろと葛藤があったかも知れませんが……。
中心となった尾身氏は、厚労省医系技官(行政職)から一つの定番コースであるWHO派遣、わが国の国際ポリティクスとして西太平洋地域事務局長選を制して事務局長職を務め、現在、独立行政法人「地域医療機能推進機構」(JCHO)理事長として厚労省と運命共同体である官僚OBです。WHO時代には功績を残していますが、新型インフルエンザ等対策有識者会議の座長職として当時からの提言等を踏まえ、国をリードして有事に備えて実効ある対策整備にいかほど取り組んできたかは寡聞にしてうかがえず、今回の日本の感染症対策に影響したのではないでしょうか。
JCHOは、厚労省所管の全国社会保険病院等(社会保険病院、厚生年金病院、船員保険病院)を統合して、「限られた医療資源を効率的に活用し、切れ目のない医療・介護サービスの体制を築くことを目的とし、在宅医療・介護の推進を前提に、診療記録や人口推計等で将来の医療需要を推計し、区域ごとの必要病床数を定め、実現に向けた方策を決める」という地域医療構想のもとに、全国で57の病院、26の介護老人保健施設等を運営する一大医療・福祉グループです。理事長の尾身氏在任中の2025年までに、病床を全国で16万〜20万床(2013年比)削減できるとの目標を公表しています。今回のコロナ禍で本機構の主要病院の複数で集団感染が発生しました。またHPで見る限り、傘下の病院は軒並み発熱患者の来院お断り、PCR(ポリメラーゼ連鎖反応)検査は実施していない旨を早々と通告しています。「専門家のトップ」のお膝元としては残念な状況です。
尾身氏は行政官的立場をより強く持っている人物と思われます。筆者の体験では、2017年に厚労省検討会「ワクチン・血液製剤産業タスクフォースの提言」を起草した“4人の有識者”として登場。この提言書は、国民安全保障としての国家の感染症対策を俯瞰、その本質を真に把握し、現実のワクチン国内産業の存在形態と意義を深く洞察できているとは到底いえず、提言らしきものもない内容でした。今日の事態に資するものはありません。当時の化学及血清療法研究所(化血研)に事業譲渡を迫ることだけが目的で作文したものと思われ、厚労省・政府の政策を権威づけるための専門家の役割を果たしていると考えられます。コロナ対策の記録からも、Ⅱ、Ⅲの会議で専門家として一貫した姿勢を保つのは困難であったようです。
政府の新型コロナ対策体制(◎は座長または会長、〇は副座長または会長代理)
頂点に新型コロナウイルス感染症対策本部
(本部長・安倍晋三首相、副本部長・菅義偉官房長官、加藤勝信厚生労働相、西村康稔担当相、本部員はそれ以外の全国務大臣)=9月15日まで
- Ⅰ 新型インフルエンザ等対策有識者会議(対策本部内に設置)◎尾身、〇岡部
委員35人のうちⅢの専門家会議と11人が重複 - Ⅱ インフル有識者会議内に基本的対処方針等諮問委員会◎尾身、〇岡部
委員19人のうちⅢの専門家会議と11人が重複(下線が兼任者)- 井深 陽子 慶応義塾大学経済学部教授
- 大竹 文雄 大阪大学大学院経済学研究科教授
- ○岡部 信彦 川崎市健康安全研究所長
- 押谷 仁 東北大学大学院医学系研究科微生物分野教授
- ◎尾身 茂 独立行政法人地域医療機能推進機構理事長
- 釜萢 敏 公益社団法人日本医師会常任理事
- 河岡 義裕 東京大学医科学研究所感染症国際研究センター長
- 川名 明彦 防衛医科大学校内科学講座(感染症・呼吸器)教授
- 小林 慶一郎 公益財団法人東京財団政策研究所研究主幹
- 鈴木 基 国立感染症研究所感染症疫学センター長
- 竹森 俊平 慶応義塾大学経済学部教授
- 田島 優子 さわやか法律事務所 弁護士
- 舘田 一博 東邦大学微生物・感染症学講座教授
- 谷口 清州 独立行政法人国立病院機構三重病院臨床研究部長
- 朝野 和典 大阪大学大学院医学系研究科感染制御学教授
- 中山 ひとみ 霞ヶ関総合法律事務所 弁護士
- 長谷川 秀樹 国立感染症研究所インフルエンザウイルス研究センター長
- 武藤 香織 東京大学医科学研究所公共政策研究分野教授
- 脇田 隆字 国立感染症研究所所長
- ⅡA医療・公衆衛生分科会◎岡部、○鈴木基
- ⅡB社会機能分科会◎大西隆(豊橋技術科学大学)、〇谷口清州(三重病院)
- Ⅲ 新型コロナウイルス感染症対策専門家会議◎脇田、〇尾身
国内感染者が出て2月14日に立ち上げ7月3日廃止(全員が諮問委兼任) - Ⅳ 厚労省の新型コロナウイルスクラスター対策班
患者クラスター(集団)が発生した自治体と連携して、早期探知、専門家チームの派遣、データの収集分析と対応策検討などのため2月25日立ち上げた
西浦 博京都大学教授(前北海道大学教授)ほか感染研職員など - Ⅴ 新型コロナウイルス感染症に関する専門家有志の会(任意機関)
Ⅲ+α - Ⅵ 有識者会議内に新型コロナウイルス感染症対策分科会(7月3日)◎尾身、〇脇田
西村担当相が7月3日に唐突にⅢを廃止、再編したため現状はこの体制
委員18人のうち8人がⅢと重複、その他もⅠ、Ⅱと重なる(編集部作成)
2[初期段階の危機意識の薄さ]
1〜2月当時の新聞報道や厚労省HPをみていると、専門家チームや厚労省には危機意識は低かったようです。1月25日に早々に新型コロナ対策に着手した山梨大学とは温度差がありました。その後も厚労省や専門家チームは、中国、韓国、台湾などの状況や対応を3月段階でも貴重な参考とすることなく、「日本は21世紀型(たぶん戦術の一つでしかないクラスター対策への過信)で対応する」といった“根拠不確実な傲り”を示していたように思います。一人でも多くの命と生活を守る立場として、明確な戦略と緻密な戦術、新型コロナウイルスの未知の感染特性によりもたらされる可能性のある対策の不備と不都合なリスクに対する科学者としての鋭敏で細心の警戒心の保持並びに刻々判明してくる特性に応じた柔軟で適切・迅速な対応に遺漏があったと総括すべきだと思います。
専門家委員会の中心トリオのうち2人が戦略・戦術に関して述べた発言を2月27日の日本経済新聞から引用します。
尾身茂氏「インフルエンザと違って症状が長引く。発熱が4〜5日続いた後に治る人がほとんどだが、悪化する人もいる。この段階ですぐに医師に相談して『PCR検査』を受ける。4日にしたのは、できるだけ早くウイルスを検出でき、トータルで効果が高いからだ(筆者注:前段はPCR検査実施に関して発熱4日以上で悪化、医師に相談……さらに帰国者・接触者相談センターという流れに言及したもの。ウイルス検出についてはその後、発症2日前あたりが最もウイルス量が多いことが判明した)。このことを理解してほしい」
「感染拡大を防ぐだけが目的なら、中国と同じことをやればよい。しかし、人々の移動まで止める必要はない。一人ひとりの感染予防はもちろん重要だが、もっと合理的な21世紀型の対策があるはずだ」(筆者注:2月27日全国一斉休校要請、後に緊急事態宣言、同調圧力のもとで事実上の外出、移動自粛になった……)
押谷仁氏「都市を封鎖するのは19世紀の対策だ。市民や国民の行動を制御することで感染拡大を抑える方法があると考える」
「そう遠くない時期に収束できる可能性がある」
「新型コロナウイルスの最大の謎は、濃厚接触者を調査しても感染の連鎖が全然みつからないことだった。それなのに、なぜ流行するのか。1人が10〜20人に感染させているようなクラスターがあるはずだ。それ以外の感染の連鎖は自然に消えていく」
「だからクラスターを見つけて、他に広がらないようにつぶせばよいと、2週間前に気がついた。かなりの確率で収束に向かわせられるチャンスはある。感染の広がりの予測を手がける北海道大学の西浦博教授に話したところ、同じことに気づいていた。クラスターが確認されれば、対策を講じて連鎖を抑えれば、早い時期に収束させられるはずだ」(太字は筆者)
3[危機管理の実行性・実効性]
コロナ禍で国家の危機管理として、政・官・学・産・医・国民全てにとって利害関係は一致しているはずです。とにかく必要最小限のリソースで感染の発生を予防し蔓延を防止できれば、すべての関係者にとり利になるのですから。ただし、立場により役割、機能、責務等が自ずと異なるのは(相互の密接で効率的・効果的な連携は不可欠であるとしても)自明の理です。
最も重い責務は当然、政・官にあります。周知のごとく、日本では1月16日に国内初の感染者が発生、月末には新型コロナウイルス感染症を指定感染症として第2類としました。
指定感染症
感染症法の対象となる感染症は1類から5類までの区分などのほか、国民の生命及び健康に重大な影響を与えるおそれがあるものとして法の規定を準用できる指定感染症の区分がある。新型コロナウイルスは1月28日に公布された政令により、2021年2月6日までの時限的措置で指定感染症に定められた。
これにより、患者に対する入院措置や公費による医療の提供、医師の届け出による患者の把握、積極的疫学調査、消毒等が可能となった。コロナに関する対策は2類感染症相当とされた。2類に規定されている疾病は結核やSARS、鳥インフルエンザなど。新型コロナに関する主な措置内容としては次のようなものが挙げられる。
- ・疑似症患者への適用
- ・無症状病原体保有者への適用
- ・診断・死亡したときの医師による届け出
- ・健康診断受診の勧告・実施
- ・積極的疫学調査の実施
- ・就業制限
- ・入院の勧告・措置
- ・検体の収去・採取等
- ・死体の移動制限
- ・汚染された場所の消毒、物件の廃棄等
(編集部)
厚労省・国立感染症研究所・保健所・地方衛生研究所のコントロールの枠内で公費による対策を講じる体制を敷いたことになります。しかし、方策の硬直的運用と業務のオーバーフローにより迅速で効率的な対応に支障をもたらしました。「検査難民」という言葉が生まれるほどのPCR検査受診のハードルが高い不合理が生じました。また、帰国者・濃厚接触者としていったんPCR陽性になれば、無症状でも原則入院を要し、ベッド占有を含めた「医療資源不足、医療崩壊」を終始危惧し、より適切な医療資源活用策を柔軟にとることを困難にするという不合理さも併せて招く結果をもたらしました。
その一方で、1月後半の中国春節によるインバウンドを含め中国からの渡航制限については、3月5日に習近平国家主席の来日延期を決定するまで、「湖北省縛り」という限定的な措置しかとらず、中国他地域からの感染者の入国を許し、2月5日以降のクルーズ船「ダイヤモンド・プリンセス号」への対応も不備が多かった上に、下船した乗客を公共交通機関で帰し、帰宅後に感染が確認されたケースも相次ぐという厳しさを欠くものでした。さらに3月24日に2020東京オリンピックの延期が決まるまでは、欧米など海外からの渡航制限も徹底さを欠きました。
一方で、2月27日に唐突に全国一律の小中高一斉休校要請や大規模イベントへの自粛呼びかけなど、ちぐはぐさが目立ちました。多くの国民の目には、新規感染症に真正面から全力で向き合うというより、政権維持や首相のレガシーづくり、やってる感など政治的思惑が透けて見えるような行動でした。必要な検査体制の充実、医療資源や医療体制の確保・拡充もスピード感、緊張感に欠け、何よりも言行不一致で拡充強化はごく一部にとどまりました。東京都も本気を出し始めたのは五輪延期決定後で、やはり政治的思惑がらみと思えました。
中国からの第一波、欧州からの第二波に対して、政府や都が台湾や韓国のようなタイミングで1〜2カ月早い水際対策、その後、検査や医療資材・体制の緊急拡充強化にまともな対策を講じていれば、国民が自粛要請に粛々と従った対応振りから考えると、4月7日(及び16日)の緊急事態宣言は出さなくても、それなりの感染防止はできていたのではないかとさえ思います。
水際対策ミスにもかかわらず、クラスター班の統計専門家も認めるように、実際には感染者の拡大は3月29日にはピークアウト、東京で4月1日には実効再生産数1以下、4月10日には0・5となっていました。宣言は不要であったか、あるいは出すとしても1週間から10日早めであればより効果的であったと考えられます。また、3、4月時点で日本を含む東アジア地域の人口当たりの感染者や死亡者数を欧米と比較すると最も模範的なドイツに比べて1ケタ、イタリア、スペイン、英国、ベルギーなどに比して2ケタ近く低いことが明らかになっていました。
専門家会議の提言の中にもデータが一部引用されていますが、その事実に特段の考察を加えることはしていません。この現象の真の原因はこれからの研究に待たなければなりませんが、日本の感染状況が現実にきわめて軽微であることは、コロナ対策を考えるうえで大きな意味を持っていると思います。緊急事態宣言の有無にかかわらず、それまでの経緯で国民に相当に浸透していた意識や行動変容、すなわち自分や周辺の人達の感染に注意を払いつつ、すでに習慣に近くなった行動をしていけば、それでよかったのではないかという見方もできます。
死亡者数は4月7日時点では98人(感染者数4478人)でした。7月以降の第二波では感染者数は第一波より明らかに増え、9月15日現在1468人(感染者数7万6571人)と報告されていますが、緊急事態宣言どころか「GoTo」まで実施されています。発生以来8カ月を経過しても、季節性インフルエンザ(年間平均感染者1000万人、死亡者1万人推計)以下に収まっているということです。がんの死亡者が年間約38万人、1日当たり1000人、心疾患での死亡者は年間約20万人、脳血管系疾患で年間約11万人、肺炎で約10万人……と考えていくと、「COVID-19の疾病としてのリスク」はどういう位置づけにするのかということを、専門家に熟議して欲しいところでした。
仮に早期の鎮静化をめざして、緊急事態宣言を出すのであれば、改正特措法が施行された3月中旬にでも宣言すべきでした。迅速を旨とするなら「民主党政権時代の制定だからそのまま使いたくない」などと特措法改正にこだわらず、既存法を柔軟に解釈、運用することで特措法改正に時間を費やさずにすんだはずで、これもタイミングがずれこむ要因になりました。
海外に目を転ずれば、COVID-19は韓国では2月中旬、イタリアをはじめドイツ、スペイン、フランス、英国など欧州各国では2月末〜3月初旬から立ち上がり、短期間で急速な拡大を見せ、WHOは3月11日にパンデミック宣言を発しました、日本では2月24日に「1〜2週間が瀬戸際」警告が出ましたが、感染者数の増加状況が約2週間前の発生を反映していることを考えると、政府は法改正など形式的なことに構わず、迅速に補償策を徹底的に練る作業に集中・注力し、備えを確かなものにして宣言を発するなら早めにすべきでした。
事実、①「持ちこたえている」とされながらクラスター対策だけではもはや追いきれず、②感染者50人を上回り始め、③1以上で感染拡大、1以下で終息に向かう指標とされている「実効再生産数」も1を上回っていた(全国では3月12日〜3月31日、東京では3月6日から徐々に、3月9日から明らかに上回り3月31日まで続く)という状況でした。
実効再生産数
一人の感染者が免疫をまったく持たない集団の中で他に感染させる人数の平均を、実効再生産数という。この数が1を超えれば感染が拡大。数値が低いほど収まっていく。
新型コロナウイルス感染症対策専門家会議が5月1日に発表した状況分析によれば、全国における新型コロナウイルス感染の実効再生産数は4月7日の緊急事態宣言前である3月25日時点で2・0。4月10日には0・7となった。また東京都では、都知事による外出自粛要請前の3月14日で2・6。自粛要請後、感染者数は減少傾向となり、4月10日の実効再生産数は0・5となった。なお、日々発表される感染者数のデータには感染の潜伏期間と発病から報告までの遅れのタイムラグがあり、この実効再生産数の数字はそのタイムラグを補正して「推定感染日」を計算した上での推定値である。直近20日間はデータの過小評価の恐れがあるとされており、リアルタイムの数値は把握しにくい。(編集部)
対応が迅速であればあるほど、感染被害も経済的損失も大幅に少なくなるのは明白です。初動対応で1〜2カ月の後れをとった後、3月は様子見でした。しかし本来なら、この間、感染状況の推移を注意深く観察し、ピークアウト傾向や欧米の感染者数との明確な違いなどから判断したリスク評価とリスク管理「日本におけるコロナ禍のリスクがどの程度か、拡大制御に必要な対策とそのために支払うべき代償の見極め」を徹底して行うべきでした。
評価が尽くされた科学的根拠に必ずしも基づかず、リスク管理として実施された4〜5月の緊急事態宣言下の1カ月半余で被った生命・健康被害や、何より生活の損壊、甚大な経済的損失、さらに人の集まりを前提とする文化・芸術・スポーツ・学習等の機会喪失が、人間生活の豊かさや伝統の伝承にどれほど悪影響を及ぼす(及ぼした)のか、検証する必要があります。
今回のように、「専門家会議」の構成員が「諮問委員会」をも主体として構成する専門家チーム(リスク評価とリスク管理が結果的に混在してしまったチーム)に望むべくは、科学に特化して独立性の高いチームであるとともに、事の性質から「リスク評価を公正・中立に吟味を尽くして実施し、その科学的見解はリスク管理の中に確実に反映させ、実現させられるような存在」であることでした。
未知で急速な展開が起きることが多い中でも、先行した各国の情報、データ、対策、着々と蓄積される各種知見や技術を踏まえ、洞察力、想像力を発揮して、政府に的確な提言をし、必須かつ緊急な科学的感染症対策の実施や医療体制の整備・拡充を何としてでも迫り、「実行させるべき」でした。が、時機を得た実効性のある活動に必ずしもいたることはできなかったのではないでしょうか。
専門家個々には最善を尽くそうとしたが、「評価と管理という二つの立場」の故に、リスク評価者として徹しきれず、国民に評価にかかわる見解をすべからく披露することもかなわず、また、リスク管理者としては「実行・実践」に関してあくまで助言者であって政治家や行政官と同等の権限を有する者とされていないと自己規定しすぎていなかったか。その反面、「基本的対処方針等諮問委員会」という性格上、専門性とは直接関係しない政府・行政の施策が案件として持ち込まれ諮問される際に、専門家のレベルで科学的に判断できない政治的な判断は困難である旨を明確に表明できたか。科学に関しては考えるところを徹底して表明するが、責任が取れないことには与しない姿勢で臨めたか。仮に少数意見であったとしても、根拠を明確にして、記録されるようにしておくことができたかどうか。
最終的には政府本部の決定事項となり、責任も負う形になるとしても、そのプロセスに関わることを明らかにしておくことは、後の検証や教訓として残すという意味で重要なので、常に問いかけながら役割を果たすべき存在です。ところで、「専門家会議」は議事録を残すべきでした。
国としては政府と専門家チームが一体となって事に当たるのが理想です。が、新型コロナウイルス感染を遅くとも2月初めの時点で早期に封じる方策を講じ、併せてウイルスの特徴を把握しつつ、拡大を前提に時間を稼ぎながら短・中・長期的に国内での備えを万全のものとしていく戦略・戦術を構想し、「的確に方策を実現することができなかった」のは、かえすがえすも残念です。
その後も、「専門家会議」と「諮問委員会」は、新興感染症に対する検査、隔離、治療それぞれの必須要素と段階に関して、科学的・医学的に合理性がある適切なトリアージ(選別)を設定し、その選別に従って最も効率的・効果的に対応していくため特化した組織、ヒト、資材、設備、施設(病院)等を全力で整備することを政府に進言し、「実践を確認」すべきでした。例えば2類指定感染症、帰国者・接触者外来、保健所、国立感染症研究所、地方衛生研究所、感染症指定病院(病棟)といった「目的のための手段である既定の枠組みや機能」を原則・内容の本質はキープしつつ、手段の多様化や柔軟な運用によって、目的のより効率・効果的な実現を図る発想や努力をし、「実践を確認」すべきでした。
目詰まりといわれた所以は、行政の硬直的思考や慣行、これまでの経済効率重視による医療体制軽視のツケにその主な原因があります。ここで新たな科学的・医学的情報や視点を提供し、体制整備を実現させるのが専門家のはずでした。中国、韓国、台湾などの学ぶべき先行方策を軽視し、言葉だけ21世紀型でやると言っても、実は明確な戦略設定はなされず、有効なさまざまな戦術を駆使することなく、科学的には特定の専門家の研究手法やモデル計算に固執し、行政的要素では旧来の思考や手法とルールに囚われた行政官の壁を突き破ることがなかなかできませんでした。
事態の遅滞をみかねた外野の識者、医療関係者、地方行政体関係者などから、相談センターや発熱外来の設置、ドライブスルー方式や院外テント・プレハブでの検体採取、官製にとらわれぬ各種検査方法、民間その他適切な機関での検査、各種隔離施設の設営、専用病院の設置など多くの有用な提言や先駆的実践がなされました。
ですが本来、選ばれて中枢にいる専門家がこうしたことを先見的に発案し、あるいは受け入れ、後押しし、資金投入に尽力し、何よりも必要なことは実現させる役割を演ずるべきでした。時と共に現実に押され、多くの提言・方策を政府が取り入れ、予算措置も講じられるようになってきましたが、この間の空白は残念です。第二波、第三波に向けてはより積極的な姿勢に転じて欲しいと思います。
実は「専門家会議の提言」や政府の「新型コロナウイルス感染症対策本部」における政策会議では、「新型コロナウイルス感染症対策の基本的対処方針(第一波時点では5月25日変更)」が資料として提示されています。専門家や関係各省庁のわが国が誇る頭脳が知恵を集めて起草したと思われるものですから、必要と思われる事項はほぼ網羅されています。
方針は課題に対して後知恵も多々含まれていますが、作文としては「優」、「問題認識はしている」という証拠書類になるのでしょう。
しかし、問題は「実行」です。リスクを最小限にするための管理の具体的実施です。やらなければ、不作為ということになります。政・官・専門家が実施主体である地方自治体、医療機関その他などに先んじたハイレベルのコンセプトを示しつつ、個別の実践についてはケース・バイ・ケースに委ねてその実践を全面的にバックアップする必要があります(筆者注:8月末に感染症指定の見直し、PCR検査手順、隔離のあり方等については柔軟な運用をする旨の表明がなされるに至っているが、課題はやはり実行と思います)。
4[従来医療・介護にシワ寄せ]
当初から関係者の思考や対応について、個人的に最も懸念していたことは、コロナ禍にとらわれ、「従来から実施されてきた医療、介護、養護等は自明の理として損壊させない」という第一義的に重要な視点について積極的に語られていないことでした。本来なら当然の大前提で、いささかも損壊させないという方策を講じておくべきでしたが、欠落していたか、当初は主な関心事の外にありました。
その後しだいに、①院内や施設内感染の問題、②救命救急や外来診療の制限、③手術の延期、④入院ベッド数(入院患者数)の制限、⑤コロナにコミットした病院財政の急激な悪化(例・4〜5月、133大学病院で313憶円の赤字)などが噴出して、深刻さが認識されるようになり、行政も今後はテコ入れするようですが、抜本的な対策、大規模な資金投入が必要です。
参考までに、現在の「わが国の医療状況」に関するいくつかのデータを示します。
直近の抽出調査による1日当たりの統計では、調査日に全国の医療施設で受療した推計患者数は、「入院」131万2600人、「外来」585万3300人とされています。
このデータが示していることは、このような医療体制が堅持され、円滑に運営されることによって、これまで国民のいのち、健康が現在の水準に保たれ、守られているということです。
わが国の人口動態をみていると、2019年間の死亡数は137万6000人、死亡率は人口千人当たり11・1と推計されています。その内訳を前年度のより詳細なデータから推計すると、病死が約120万人程度、その他は約18万人(老衰11万人、不慮の事故等4万人、自殺2万人、その他2万人)程度となります。
病死の中では、新生悪生物(腫瘍)27%、心疾患約15%、脳血管系疾患8%、肺炎7%などが主な死因です。トップはがんですが、2019年のがん統計予測では、がん死亡者予測数が約38万300人、がん罹患者予測数 約101万7200人とされています。ここで留意すべきは、例えば年間の「がん罹患者」が100万人超なのに、死亡者が38万人ということは、平均で60%の5年生存率を達成している「医療が存在する」からです。心疾患約20万人、脳血管系疾患 約11万人、肺炎 約10万人にとどまっているのは、そこに「医療が存在する」からです。年間罹患者数でみると心疾患の罹患数は約173万人、脳血管系疾患罹患数は111万人超となっています。さらに人工透析患者約33万人、出産約90万人という数値も注目すべきです。
なお例年ワクチンも用意され、治療薬も存在する季節性インフルエンザの感染者数は、年による変動がかなりありますが、日本では一般に推定約1000万人と言われています(厚労省HP)。
また、直接的及び間接的にインフルエンザの流行によって生じた死亡を推計する超過死亡概念というものがあり、この推計によりインフルエンザによる年間死亡者数は、世界で約25〜50万人、日本で約1万人と推計されています。COVID-19は、9月15日現在、感染者7万6571人、死者1468人、致死率1・9%です。がん罹患等による生命への脅威に比べれば絶対数でも死亡率でもケタ違いに低いといえます。
しかし、医療崩壊の危険性を大きく秘めているところにウイルス自体のリスクをはるかに上回る大きなリスクがあると考えられます。介護施設、福祉施設等でも医療機関とは事情は異なりますが、守られるべき人たちが守られなくなるところに、大きなリスクがあるということです。
大事なポイントとして、COVID-19は、紛れもなく新たな厄災でそれによる健康被害は最小限に食い止めなければならないことは言うまでもありませんが、「数多ある疾病の一つであるという認識が必要」です。既存の医療体制を崩壊させないできちんと維持しつつ、特殊な疾病の一つとしてのコロナ対策に当たるという認識が国民の生命を最大限守るということです。疾病対策にそれなりの受け皿があれば、他の疾病と同様、人々は普通の日常生活、社会生活を営むことができます。
現実をみると、新自由主義的経済政策のゆえか、現状の医療体制は縮小、削減の結果、人的・経済的・医療資材・設備的にもギリギリの状態で、負荷のかかる新興・再興感染症に対処できる余地はありません。
疾病対策としてのコロナ&ポスト・コロナを語るとすると、具体的には国民の生命と健康及び生活を守るための安全保障として、今回のコロナ用だけではなく、今後の新興・再興感染症に備えて既存のものとは別に、専門病院の設立や医療資材の備蓄を含めた新体制の設立が望まれます。
病院財政の急激な悪化
8月19日に行われた中央社会保険医療協議会で、厚労省は新型コロナウイルスによる医療機関の患者数の変化のデータを示した。これによれば、レセプト件数の前年同月比で見ると、医科では2月に100・2%であったのが、3月以降は減少し、5月には同79・1%に落ち込んだ。歯科でも同様で、5月は76・4%だった。減少傾向は病院でも地域の診療所でも変わらず、診療科別では小児科が5月に53・9%、耳鼻咽喉科が58・3%と、特に減少が顕著となった。日本医師会が7月末から9月1日にかけて実施した調査でも、同様の傾向が見られた。
日本医療労働組合連合会が8月に全国の120の病院で調査を行ったところ、医療資材の価格高騰により、マスクだけで前年比で年間300万円の出費増となっている病院もあったという。また8月の段階でも資材不足の傾向は続いており、特にN95マスクは不足しているところが多かった。資材の質の低下も指摘されている。この調査でも、9割の病院で外来患者の減少によって収入減となっていたほか、空床確保や検査・手術の延期による収入減を訴える病院も多かった。(編集部)
国家や国家間の共同作業・互恵関係に基づく国際社会が構想すべき「新常態」に、パブリック・ヘルスの観点からは、このような要素が必須であると考えられます。長い目で見れば、社会・経済活動の損失も、その都度の対策よりも大幅に軽減できるのではないかと期待されます。
現実に立ち帰ると、危惧されていたことが発生しています。第一波では、国内の新型コロナの全感染者の6分の1以上が医療・介護・障害福祉セクターで生じたとされています。日経ヘルスケアの調査では、5月27日時点で判明している感染者(PCR陽性者)は、医師155人以上、看護師530人以上だったとのことです。
東京の永寿総合病院のケースでは、職員800人中80人がPCR陽性であったといわれています。大阪のなみはやリハビリテーション病院では189人いる病院スタッフのうち71人が感染し、133人の感染者全体の過半数を占めていたとのことです。もともとの疾患による発熱と診断され12日間リハビリを続けていた入院患者から、スタッフ、出入り業者にも広がったとされています。最も陽性率が高かった病棟のある階では、看護師71%、患者90%に感染していました。入院患者から始まり全ての患者と病院スタッフらの陽性率は41%だった典型的な大規模な院内感染でした。医療資材不足と感染防止策の不十分さが感染拡大につながった可能性が指摘されています。
高齢化が世界一進んだ日本では院内感染だけでなく、介護崩壊もきわめて重要であり、感染防御に慣れていない介護従事者等のケアに十分な配慮をする必要があります。そのためには定期検査が重要です。
全国の介護事業所数は約5万〜6万カ所とされていますが、施設内感染も多発していて、施設休業も相次いでいるようです(約900施設)。5月1日時点までに全国の介護施設や高齢者住宅で感染者479人のうち70人が死亡しているとされていますが、事業所閉鎖を恐れて、自然死として扱っているケースもあり、実際はもっと多い可能性があります。
6月10日、厚労省クラスター対策班の研究者が、国内で発生した新型コロナウイルスの感染者集団(クラスター)61例を詳しく分析した論文を、米疾病対策センター(CDC)の専門誌に発表しました。論文によると、1月15日から4月4日に国内で感染が確認された3184人を調べたところ、同じ場所で5人以上の感染者が見つかるクラスターが61例みつかりました。発生場所は医療機関が18例で最も多く、老人ホームなど(10例)、飲食店(10例)、職場(8例)、音楽関係イベント(7例)と続いたとのことです。
医療機関や介護施設でのクラスター発生が1、2位を占めているとの事実は、本当に深刻です。COVID-19患者が発生したことに止まらず、感染を拡大させやすい、死亡率の高い層に影響して死亡者を増やしやすい、医療や介護を受ける機会を奪い、間接的に健康被害者の増加、疾病の悪化を招くなど、何重にも悪影響を及ぼすことになります。
米メディアの分析でも、米国内の新型コロナの死者11万人超、うち約3分の1が高齢者施設で亡くなっています。また、WHOの専門家は、欧州で亡くなった人の約半数が介護施設で暮らしていた人たちだと指摘しています。高齢者施設内では感染が一気に拡大し、致死率は非常に高いとされています。
院内・施設内感染の制御の最も重視すべき基本的要素の一つは、「検査」と「隔離」であることは明白でしたが、この点の関心の薄さと、それを反映した「検査体制」の貧弱さ、改善への努力の乏しさは信じ難いものでした。その改善対策は必須です。
5[責任の所在のあいまいさ]
いずれにしても、初期での危機対応の遅れ、途中で瓦解したクラスター対策への固執で感染症拡大を招き、また緊急事態宣言の要否やタイミングミスなどで、「従来から救えるはずの生命や健康は守る」ことに重大な損壊や危機的状況をもたらしました。その挙げ句、タイミング遅れの「三密」8割削減説(それなりに自粛してきた国民に対して失礼にも「何もしなければ」という現実にない前提を掲げ、42万人の死者が出るなどという恫喝的仮説)により生活破壊の増大につながってしまいました。
専門家(チーム)はこのような事態に際して必要不可欠な存在ですが、向き合う課題が結果的にすべての人々のいのちや暮らしに関わるようなものであるので、専門家であるとの特性から独自のアイディアへの過信や執着に陥りやすいことに留意し、慎重に事を進める必要があります。独善を避け、その貢献を最も効果的なものとし、献身に報いられる成果と自己への充足度を得ようとする一つのやり方は、課題の中で求められる専門性をどの次元、どの局面で生かすのかを明確に認識すること、関連する情報を可能な限り多角的に検討するとともに、同じ領域の複数以上の専門家はもとより、関連領域の専門家とも熟議を重ねることなどではないかと思います。言うのは簡単で、実際には大変難しいことは承知のうえで、それでもその意識を持ち続けなければ、主観的善意はともかく客観的には無責任のそしりを免れません。
今回のケースでは、専門家チームとして、いわゆるリスク評価とリスクコミュニケーション(リスコミ)、リスク管理において専門性を発揮する役割でしたが、必ずしも十全な結果を残せたとは言えないところがあります。まず戦略・戦術については、とりあえず選択肢として、①「徹底封鎖と集中医療による制圧」(中国など)、②「水際作戦の徹底とすり抜けへの対策」(台湾)、③「徹底した検査と隔離」(韓国)、④「治療法・医療体制等が確立するまでの感染スピード、拡大の引き延ばし」(日本?)、⑤「長期間持続可能で、医療崩壊を起こさない」(スウェーデン)、あるいは⑥「これらの適宜組み合わせ」などがありました。もちろん究極的には、⑦「治療薬やワクチンの開発を含む治療法の確立」がありますが、そこに至るまでどうやるかです。
日本の選択は④かとも思いましたが、④をとるとしても、②と③を適切に組み合わせなければ、効果的に目指す結果や被害の最小化は図れないであろうことは明らかでした。しかし外から見る限り、初動から出口までを俯瞰的にみる視点を持つ明確な戦略を欠き、活用すべき各種戦術に必要な手段の用意、出口に向けてのプロセス・プログラム、備えるべき医療資源や医療体制の構想と実現への推進策などは、ほとんど示されませんでした。示したつもりでも、政策の具現化が伴わなければ意味はありません。
第1回目の見解を公表した2月24日時点で「感染拡大のスピードを抑制し、可能な限り重症者の発生と死亡を減らす」との戦略と「ある基準以上の軽くない風邪症状の場合の帰国者・接触者相談センターへの相談」、「1〜2週間が急速な拡大に進むか、収束できるかの瀬戸際なので人との接触の抑制」という程度の提言しかなされなかったことは、その実態を如実に表しています。
「三密」8割削減説
緊急事態宣言(7都府県)後の4月15日、厚生労働省クラスター対策班でデータ分析を主導していた西浦博・北海道大教授(当時)が記者会見し、国内で行動制限を何もしなかった場合、新型コロナウイルスの重篤な患者が85万人、死者は42万人になるという試算を明らかにした。西浦教授は、のちに週刊文春の取材に対し、「政府や厚労省の中では慎重な意見があり、(中略)私自身が専門家個人として発表しなければならないと感じた」「日本では今まで感染症の推定死亡者数を公表することはなかった。真正面のルートからではできなかった」と答えている。西浦教授はドイツで推定されていた基本再生産数2・5をもとに国内の感染データを分析して検討し、「8割以上他人との接触を減らすことで感染者数が減る」との目標を唱えてきた。しかし感染拡大の局面で政府とのコミュニケーションにズレがあったことで、直接人々に危機感を訴えるため、科学的に推定している数字を出したという。(編集部)
向かうべき対象に未知な部分も多く、状況の展開に応じて柔軟に練り直しを必要とするものでしたが、成り行き的な戦略の一方で、科学的に一手段でしかないクラスターを追うというアプローチに専ら拘泥してきました。また、イタリアや米国が2月早々に実施した中国本土からの入国制限を3月9日までしなかったという科学的にはあり得ない日本政府の措置を専門家チームは看過しました。科学を無視し、2月24日の国民向けへの提言とは裏腹の「政府への遠慮」といわれても仕方がないかもしれません。その後も国民に対して分を超え、不明確な科学的根拠で責任をとれない言説に及ぶことや国民精神総動員運動のようなものの旗振り役を演ずることが多々ありました。
政府は専門家チームを便宜的に利用、免罪符にする場面も多々あり、責任の所在があいまいなまま重大な政策が決定、遂行されることになりました。政治や行政は、専門家を本来の公的必要性からだけではなく自らの思惑にあわせるため登場させていたように思います。専門家はその本来の専門性と必要性においてのみアイデンティティーがあるとの矜持で、自らの専門性を公益に資することに専念しないと、思わぬ落とし穴に陥ることになるのは必然でした。仮に専門家側にも権益への思惑や私的好奇心・探求心の追求への欲望が強く、持ちつ持たれつの関係をあえて承知でいたとすれば話は別で、国民の信頼性にも背き、結果的に公益は損なわれることになります。が、そう考えるのは失礼かと思います。
専門家チームが最善を尽くすべく懸命の努力を続けていることを疑う余地はありませんが、リスク評価とリスク管理の二役の狭間で揺れているようです。
6[日本モデルは成功と言えるか]
2020年5月25日、緊急事態宣言が全面解除され、安倍首相は「日本モデルの成功」と胸を張りました。「日本モデル」とは何を言うのか分かりませんが、感染者数、重症・重篤者数、死亡者数は少なければ少ないほどよく、欧米などと比較すれば、日本の被害はケタ違いに小さく、その意味では不幸中の幸いと言えます。
当時の新型コロナウイルス感染症対策専門家会議の副座長である尾身茂氏は、欧米と比べて死亡者数が少なく抑えられている要因として、(1) 日本のしっかりした医療制度で多くの重症者が今のシステムで探知できている、(2) 感染初期のクラスター(感染者集団)対策がうまくいった、(3) 国民の健康意識が比較的高いという、3 点を挙げています。
しかし、政府のように必ずしも手放しで誇れる状態とは言えません。また、専門家の評価も各種のデータを客観的に分析した結果とは言い難いと思います。まず、欧米とのみ比べるのは適切でないと思います。感染症の発生や蔓延は、G7とか、先進国とか、政治、社会、経済という視点からみる問題では必ずしもありません。
また、専門家の挙げた3点も、①欧米の医療制度が日本のそれに比較してそれほど劣悪とはいえない、②初期はともかく蔓延期にはクラスター対策が功を奏しない感染経路不明者(孤発型)が過半を超えるようになっていたこと、PCR検査基準から不顕性(無症状)感染者がかなりな割合で潜伏していたこと(第二波の原因)、③ロックダウンまでした欧米は市民の意識に関わらず接触はきわめて制限されていたことなどを考慮すると、客観的に妥当といえる評価・考察とは言い難いものです。例えば、日々公表されていた世界の感染状況をみると明らかですが、地域感染者数、死亡者数で欧州や北米・南米などと比較してケタ違いに少ない様相を見せるアジア地域内の状況も勘案して客観的な説明をすべきところを、あえてスルーしています。KAL漫画のScience at WorkというよりPolitics at Workと思える行為であると思います。
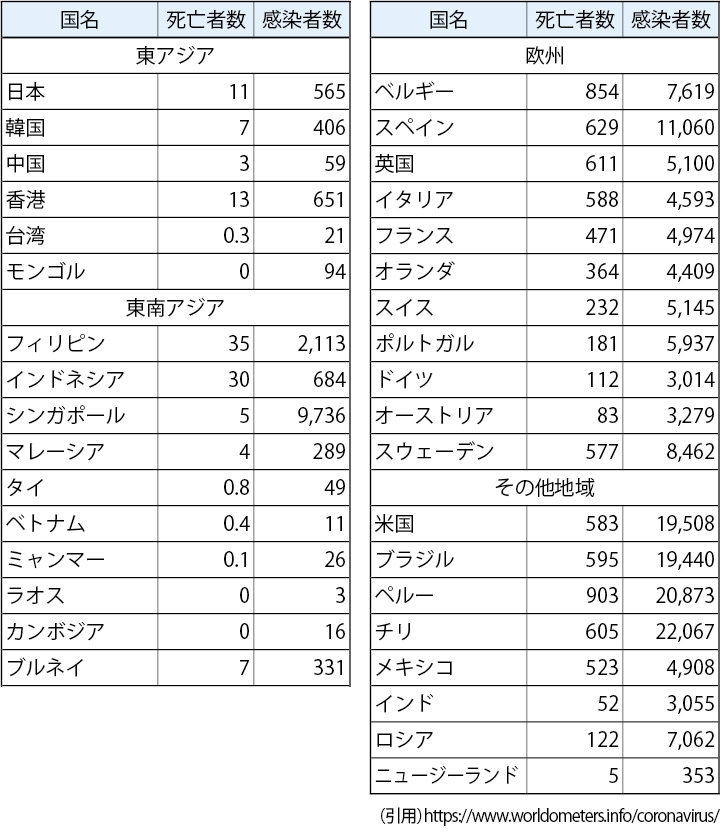
ちなみに、ワールドメーターズの新型コロナ感染症状況(9月5日)から、地域に注目して人口100万人当たりの死亡者数や感染者数をみてみると、地域、とりわけ、欧州、米国や南米と東アジアや東南アジアとでは顕著な違いがあることがあらためてわかります。死亡者が30人台のフィリピン、インドネシアを除くと、日本の11を含めアジアのほとんどが1ケタ、または2ケタの低い方なのに、欧州、米大陸は3ケタばかりでした。これは、第一波時にすでに明らかでしたが、9月時点でもその特徴は変わりません(表1参照)。
ウイルス側の要因も考えられますが、日本の場合、第一波では中国由来のウイルスが蔓延し、ほぼ終息、次いで欧州由来のものが米国と同様に感染拡大の中心となったとされていますので、欧州や米国との顕著な差異をウイルス型で説明するのは困難です。真の原因解明は、今後多くの科学的検討に待つ必要がありますが、少なくとも地域と関連する宿主(ヒト)側の属性要因は大きいと思います。
同じ地域内でも差異があるのは、もちろん地域内での宿主の要因(年齢構成、体質の多様性、生活環境、衛生環境など)もありますが、水際作戦、初動対応をはじめ都度都度の感染防止措置のタイミング、検査や医療体制、法制度などの国としての対策が結果に大きく影響したものと考えられます。惨禍のヨーロッパ諸国にあって、迅速な水際作戦と国内における的確な対策を講じたオーストリア、徹底したPCR検査とかかりつけ医制度で対応したドイツがそれを結果で示しているように思います。それでもアジア地域の諸国に比べれば死亡者は1ケタ以上も多くなっています。
ニュージーランドの対策も評価されます。
日本はコロナ禍被害のきわめて軽微な東アジア地域にあって、人口当たりの死亡者や感染者数において、台湾、韓国、中国などに比して明らかに見劣りする結果を示しています。これら日本を凌駕している3国の戦略・戦術は先述したようにそれぞれ異なるものですが、モデルとして見習うべきものがあるのではないかと思います。東南アジア諸国にあってもフィリピンやインドネシアを除き、軒並み日本より好結果を残しています。人口当たりの死者の数が少ないのが際立っています。
よく、専門家から、結局のところ死亡者数が問題であり、その推移をみることでコロナ禍対策の戦略・戦術の成否が判断でき、その意味では成功しているといわれてきました。しかし調査対象国等215のうち、日本は感染者総数及び死亡者総数の多さでいずれも上から数えて45位付近で推移、人口当たりにすると、死亡者数で上から132位、感染者数で151位となっています(9月5日時点)。
先に示したように、東アジア及び東南アジア諸国は一部を除いて、かなり低いところに位置しています。人口当たりの感染者数に対する死者数の割合を仮に致死率として計算してみると、シンガポールを典型として、東アジア及びフィリピンを含めた東南アジア諸国の多くの国で日本のそれより低い。これらの地域以外で人口当たりの感染者数が5〜10倍強のインドやロシア、0・6倍のニュージーランドでも日本より低い値を示しています。
日本では、第一波終了時点でこの仮の致死率は5%強を示していましたが、現時点の仮の致死率は2%程度です。第二波では欧州系統から新たに6塩基変異したウイルス(東京型?)株が主流となり、新たな感染拡大を起こしているといわれています。感染者数は第一波をはるかに上回る数になっていますが、必ずしも重症者数が比例して増大していないことが、仮の致死率低下にもつながっているようです。
いずれにしても、第一波の総括としては、わが国は、地域に特徴的な軽度な感染状況という僥倖に恵まれましたが、必ずしも同じ地域の他の国々を凌駕する感染制御が達成できた訳ではないと考察されます。
専門家ならより明快な分析・評価と考察ができたはずです。したがって、日本モデルが成功したと、施政者と専門家が声を合わせて誇るべきではないと思います。地域依存性の可能性が高い相対的に軽度な感染状況という僥倖には感謝しつつ、それでもなお至らなかった点を他国に学ぶことも含めてきちんと検証し、今後への備えに万全を期すべきです。
7 「看過できない超過死亡数」
「超過死亡」という概念があります。これは、過去の傾向から見込まれる死者数と実際の死者数を比較し、超過した部分の人数のこと。自然災害の発生や感染症の拡大など特異な現象による実際の死者数の変動を検証する際に用いられます。厚生労働省ではインフルエンザの流行によって生じた死亡者数を推計するのにこの概念を用いています。欧州では、季節性インフルエンザ、パンデミック、その他の公衆衛生上の脅威に関連する超過死亡の検出と測定を目的として、欧州24カ国の死亡率データがEuroMOMO(欧州死亡率モニター)プラットフォームに統合されています。関係各国で新型コロナ感染拡大の影響を調べる指標としても注目されています。本年は、例年にない顕著な数とピークの推移が45歳以上の年齢で歴然としており、COVID-19蔓延の影響がうかがえます。
英フィナンシャル・タイムズ紙は、EU(欧州連合)14カ国の「超過死亡」について独自の分析を行い、COVID-19蔓延期では例年(過去5年の平均)に比べて最高60%の増加を示しており、COVID-19との関連性について解説しています。
東京都では6月11日に20年の毎月1日現在の推計の最新版を発表しました。これによると、4月の東京都内の死者数が1万107人で、記録の残る09年以降で最多を記録したことが分かりました。同様に3月の死者数も1万694人で最多。それぞれ直近5年の平均から423人、1058人増え、両月の死者数を足すと、計1481人上回る「超過死亡」が出ていると推定されます。都が発表した「超過死亡」は、正式に公表されているCOVID-19による両月の死者数計119人の約12倍となったとのことで産経、日経をはじめ、各種メディアでこの問題が取り上げられています。また。日経の集計によると、「特定警戒」地域だった13都道府県のうち11都府県で平年より死亡数が大きく上回る10〜15%の「超過死亡」があったとのことです。
死者数の変動に影響する今冬のインフルエンザ流行規模は過去3季に比べ小さく、自殺者数も例年より少なく推移している中で、東京慈恵会医科大学の浦島充佳教授(公衆衛生学)は「他に死者数を押し上げた要因は見当たらず、超過死亡の相当数に新型コロナが直接、間接に影響した可能性がある」と指摘。3、4月の超過死亡には、①PCR検査で偽陰性とされた、②検査を受けられなかった、③医療体制の逼迫で適切な治療を受けられなかった、④外出自粛などで持病が悪化した、などが原因の可能性がある死者が含まれると分析しています。
COVID-19と「超過死亡」がどの程度、直接的にあるいは間接的に影響しているかについては、現時点ではさまざまな解釈があり、一様ではなく、さらに今後のデータを含めて後世の検証に待つ必要があります。
ただ、プレジデントオンライン6月15日付の統計データ分析家、本川裕氏の「東京の4月死亡者数は例年より1000人多い」記事のように、超過死亡の超過率とCOVID-19の死亡率には正の相関が認められることからも、密接な関係があることは間違いないと考えられます。また、各国の超過死亡数とCOVID-19の死亡数公表値(WHOへの報告値)に大きな数的ずれがないことも、両者の密接な関連が裏付けられています。
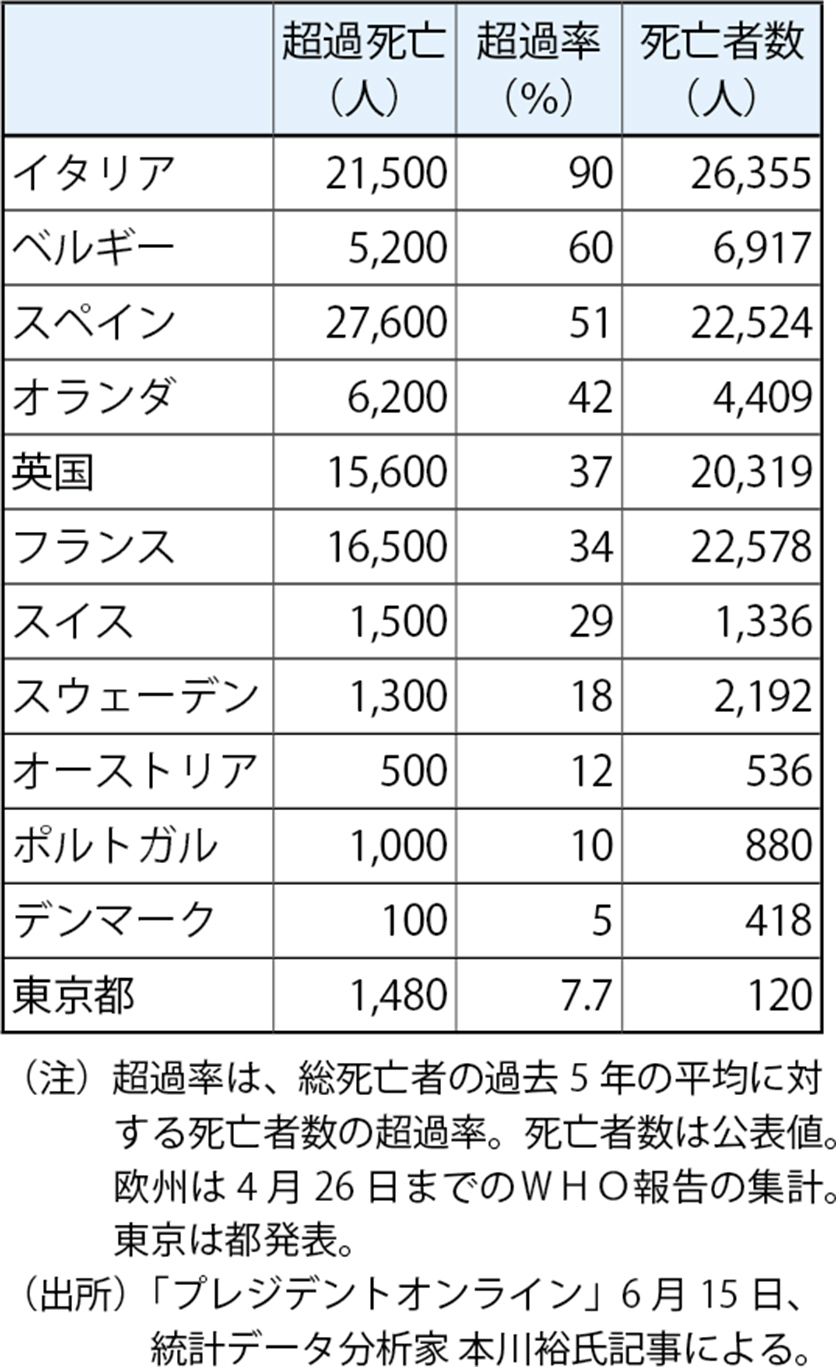
わが国の場合、表2をみていると、問題が極めて少ないとミスリードしそうですが、先の第6章でも述べたように、感染者数、死亡者数とも欧州とはケタ違いに少ないので、見かけ上そう思うだけに過ぎません。各国と比較して異様なのは、超過死亡が公表死亡数の10倍以上と大きくかけ離れていることです。 PCR検査が限定的で感染者数が正確に把握できていないのではないかとの疑問に対して、死亡者数をみていれば最も確かなので懸念に及ばずと答えてきた関係者は、科学的妥当性を欠いていたことになります。
国際的にはリアルタイムで超過死亡数を出し、より正確なCOVID-19死亡者数を出そうとしている中で、日本でも超過死亡問題は、COVID-19死亡者数との関連で「看過できない」大きな問題です。その結果、「日本モデルの成功」という自己評価から遠ざかることになっても、国際的にデータが信頼される国であることの方がより大事です。
8[PCR検査数の極度な少なさ]
COVID-19発生以来の時点で4カ月余、国内的にも国際的にも話題の中心の一つは、日本のPCR検査数の極端な少なさでした。WHO(世界保健機関)やOECD(経済協力開発機構)など国際機関は国際社会に向けてCOVID-19対策における「検査」、「追跡」、「隔離」の重要性を強調してきました。
OECDは4月16日の報告書で、ウイルスの拡散を抑えるための大規模な検査と、新たな感染発生を防ぐための大半の感染者に対する追跡調査が重要と指摘するとともに、感染者を特定するためにPCR検査が有効であることを改めて強調しました。そのためには、それぞれの国の政府が検査能力を大幅に高め、接触者の追跡調査と感染の疑いのある人々を隔離する厳格な措置を講じる方法を確立する必要があるとしています。
PCR検査
日本の新型コロナウイルスの行政検査は1月23日から可能になった。3月6日には医療保険が適用となり、保健所を経由せず民間の検査機関などに直接検査の依頼を行えるようになり、6月2日には唾液によるPCR検査も可能に。7月17日からは無症状者にも唾液を用いた検査が認められている。
行政検査の対象者は、①新型コロナウイルス感染症の患者、②当該感染症の無症状病原体保有者、③当該感染症の疑似症患者、④当該感染症にかかっていると疑うに足りる正当な理由のある者、とされている。感染拡大初期の2月〜4月の段階では、国立感染症研究所の職員が「(患者への)接触歴がなければPCR検査の優先順位は下がる」と述べたことが波紋を広げた事例など、医師が必要と判断した場合にも検査が受けられないケースがあった。
医療機関が保険診療で検査を実施する場合、都道府県等との間で行政検査の委託契約がなければ患者の一部負担が生じる。日本医師会は7月、「COVID-19感染対策におけるPCR検査実態調査と利用推進タスクフォース」が公表した中間報告で「PCR検査は医療と社会・経済を維持するための社会的基盤と認識すべき」と提言。8月5日には、保険適用の検査については医療機関に行政検査の委託契約締結がなくとも患者の一部負担金を公費で措置するよう要請した。一方、PCRの社会的な目的の検査拡充の必要性も指摘されており、一部自治体ではすでに実施されているが、現行では社会的事情による検査の場合、自由診療で全額自己負担となる。
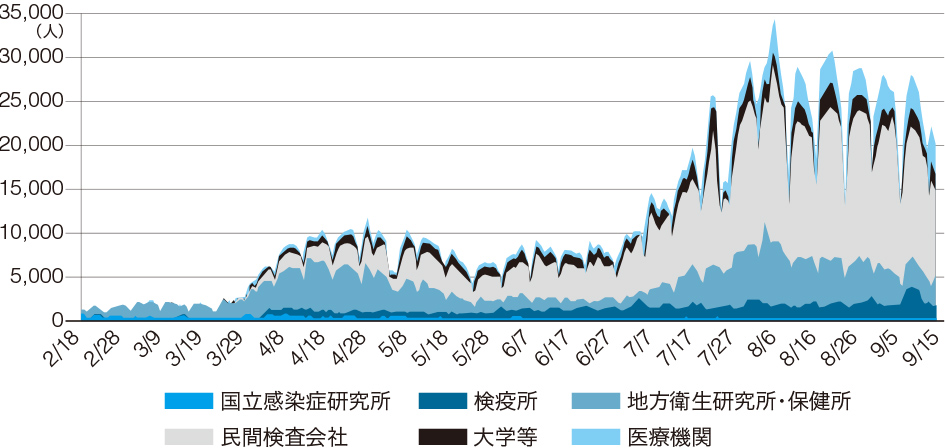
検査主体で見ると、保険適用が開始された3月末の段階では国立感染研・地方衛生研・保健所・検疫所が検査に占める割合が8割を超えていたが、8月末には25%程度まで下がり、民間検査会社が6割ほどとなっている。(編集部)
また「COVID-19の第二波の流行が発生するリスクを減らすため、感染者と接触したすべての人の70〜90%を追跡し、検査で感染が確認されたら隔離する必要がある。これには大幅な検査の増加が必要になるだろう。新たなロックダウン(都市封鎖)がもたらす影響と比べれば、検査の大幅増加に伴う課題とコストの方がはるかに少ない」と述べています。
報告書はこうした検査・追跡戦略を徹底して行った国として、韓国とシンガポールの取り組みを詳しく紹介しています。その傍ら、人口1千人当たりの各国の検査数を表示して検査が100人を超えるところから1人以下にとどまっている国もあることを示し、感染拡大防止に検査数の大幅増加が必要としています。OECDの4月28日アップデート版で、人口1千人当たりの日本の検査数(1・8人)は加盟国36のうち35位、トップのアイスランドの135人と比べると2ケタも少ない数値です。また、欧米諸国の数値に比べても、日本の検査数の少なさが目立ちます。OECD加盟国平均の23・1人と比べても1ケタ少ない。韓国の11・7人と比べても、15%程度にとどまっていました。
安倍首相は2月以降、国会や政府対策本部で何度もPCR検査の拡充を表明してきましたが、思うように検査数は増えませんでした。世界の主要国と比べ、日本がここまでPCR検査数が少ないと、感染者数や死亡者数のデータ自体が信頼性に乏しいとの評価になると危惧されてきました。
在日アメリカ大使館は4月3日、日本に滞在する米国民に対し、帰国を強く促す文書をホームページ上に掲載しました。その中で、日本の検査体制について「幅広く検査をしないという日本政府の決定によって、新型コロナウイルスの有病率を正確に把握することが困難になっている」と判断しています。
5月26日時点でも、PCR検査総数は28万件に満たず、約1600万件の米国をはじめ、900万件のロシア、軒並み350〜400万件の欧州主要国にもはるかに及びませんでした。人口当たりでも20分の1〜30分の1以下です。感染者数が少なかったので、検査の必要もなかったということもありえますが、おなじく感染者数が相対的に少なかったアジア・オセアニア地域でも約137万件の豪州、約87万件の韓国はもとより、タイ、マレーシアなどにも及ばず、シンガポールよりも少なく、人口当たりでは20倍の開き。豪州では23倍。中国武漢では再発対策として約1千万人規模での検査を実施という話を聞くと、彼我の体制の差、違いがあるとはいえ、わが国の不備は否めませんでした。
専門家会議の「新型コロナウイルス感染症対策の状況分析・提言」(20年5月4日、5月11日一部訂正)では、「補論」としてPCR等検査の対応に関する評価をとりあげ論説しています。
まずPCR等の総検査数や人口単位当たりの「検査数」は、他国と比較して明らかに少ない状況にあることを認めています。その一方で、「検査陽性率(感染者数/検査数)」は5・8%とイタリア(10・6%)や米国(17・4%)、などよりも十分に低くなっているので、これらの国々と比較して「潜在的な感染者をより捕捉できていないというわけではない」と考えられるとしています。
しかし、このような考察を専門家会議がするのは余り感心できません。門外漢ですが、「科学的に意味のある事実を示している」とは考え難いからです。理由は以下の通りです。
❶感染爆発し、分母、分子がケタ違いに違う国々と比較するのは適切とは思えない。
❷データは日本の2月18日〜4月29日の間の総感染者数及び検査数から割り出した数値である。感染者をどれだけ捕捉できているか否かは、日々の時点(あるいは1週間単位程度)での陽性率で論ずるならば意味があるが、長期間の総数からの計算は意義が乏しい。感染者5人の日に検査数100であれば5%だが、30人の時に検査数100であれば30%と出る。事実、東京都や大阪府では、3月初旬から4月初旬の間の感染者が急増していたころには陽性率は日々10%以上、最高30%〜40%で推移していた。この全体を平均化した陽性率で論ずるのは適切ではない。
❸比較対象として、陽性率1・8%の韓国や、10倍以上の感染者数ながら陽性率6・0%のドイツを引用していないのは作為的にみえる。両国は検査数が圧倒的に多いので、数値的信頼性も圧倒的に高い。
❹潜在的な感染者を捕捉するなら、無作為抽出で求める方法が科学的妥当性を持つと考えられる。
❺尾身副座長は国会で市中感染者は公表された人数の何十倍いるかわからないと答弁し、感染者の実態が把握されていないとしている。
いずれにせよ、PCR等の検査をさらに拡充することを通じて、より早期の診断と適切な医療につなげられるようにしていくことが重要である、と総括しています。
この「補論」では、日本においてPCR等検査能力が早期に拡充されなかった理由についても考察しています。しかし、感染研・地方衛研等の検査体制の整備不足や限界、重症化患者への資源集中、保健所の業務過多、技術的対応能力・医療資材・人材等の不足、2類指定や保険適用に伴う検体輸送等検査手順上の制約、医療受け入れ体制との調整の困難さ、など傍観者的な評論、当事者としての釈明、政府の代弁などが混在したもので当事者意識や責任の所在を明確にし、検証するようなものではありませんでした。
「補論」では今後求められる対応についても言及しています。これまでの専門家会議が進めてきた戦略の見直しをするということですが、なぜ軽症者を含む感染の疑いのある人に対する検査拡充が喫緊の課題になってきたのか、に対する明確な見解が示されていません。他人事のような言説に感じられます。このような思考方式は、専門家会議がわが国のコロナ禍に対する科学的方策の中核であり、その方向付けによってほぼ国の対策が決定されている、あるいはそのようにみえながら、実はその立ち位置や役割が不明確であることに起因していると思います。このままでは、何事につけ、曖昧な責任転嫁のキャッチボールが続きそうで、今後の対策に万全が期しがたいと思います。
なお、言うまでもなく検査は検査自体が目的ではありません。「医療行為としての検査」はもちろんですが、「社会の基盤的活動を維持するために必要な検査」なのか、「感染拡大を防止しつつ、社会・経済活動を行うための検査」かなど、検査すべき目的を明確にした上で、必要な検査を行い、限られた検査資源を有効に活用することが肝要です。例えば対象は、①発熱等兆候があり疑われる人、②医師が必要と認める人、③医療従事者・介護や養護施設職員などで必要とする人、④帰国者・接触者、⑤救急搬送されてきた人、⑤市中等感染率の実態調査のための被験者、⑥団体競技・イベント・公的業務・職業上の必要性等で人との接触が不可欠である人などです。これらには唾液でのPCR検査、自動大量検査装置、抗原検査や抗体検査との組み合わせなどが今後威力と意味を発揮すると思います。医療のための検査はレントゲン、CT、その他の症状に合わせた総合的診断のための指標の一つなことは言うまでもありません。
検査に限りませんが、わが国は「有事に備える」ということを怠ってきました。第一波はそれでも何とかしのいできました。仮に、わが国で欧米その他の地域のように感染者が大量発生していたら一体どうしていただろうと考えます。もちろん、知恵を絞って工夫をこらし、必要な検査等は何とか実施できるよう懸命に努力していたはずです。技術創造立国を自称し、現実にもこれだけの国ですから、できないはずはありません。
今回のCOVID-19では、一部の保健所長が「(検査を)厳しめにしている」と述べたと報じられ、検査をすれば擬陽性でも陽性とみなされて病院隔離することになるから、と検査の精度や非人間性が問題視されたこともありました。しかしどのような検査でも100%擬陽性を出さないということはありません。擬陽性の問題を回避したいとの被験者の希望があれば、複数回検査を実施すればよいのです。
また、感染症の診断は検査に限らず臨床症状やCTその他で総合的に行うのが普通だと思います。コロナの場合、感染伝搬性があるためと、検査対象者は可能性が考えられる場合、社会活動上必要な場合などであって、必然性もなく、希望もしないのに強制的に検査をしようという訳ではありません。陽性と判定され、保護・隔離対象となった場合でも何事もなければ2週間の観察だけで非人道的に扱われる訳でもありません。状態によっては再検査、ホテルや家庭で滞在との運用もあります。なによりも、検査に際してインフォームド・コンセントをきちんと取ったうえで実施の是非を確認すれば良い話です。
今後、仮に感染者が急増しても「PCR検査難民」などが発生しない体制の整備を急ぐべきだと思います。
リスク評価とリスク管理は分離
リスクに対する最も基本的方策は、一般にリスク評価とリスクコミュニケーション(リスコミ)、それを受けたリスク管理とそのコミュニケーションです。その遂行の環境を整えるシステム・組織は、行政・政府であり、決定に関わる最高責任者はその長であることは言うまでもありません。
まずリスク評価ですが、基本はあくまで公正・中立、科学に徹すること、それには独立性が何よりです。リスク評価が科学以外の政治的、社会的、経済的要素、メディアやジャーナリズム、世論などに影響を受けてはなりません。その意味ではリスク管理とは明確に一線を画しておく必要があります。そこでの専門家は、対象となる事案に対して深い造詣、高い見識、洞察力、俯瞰力に基づき先見の明を発揮する存在である必要があります。
具体的には、リスク評価に意味のある可能な限り多くの評価指標を対象として、広く情報やデータを収集し、これを科学的に公正・中立に評価すること、その評価手法やプロセス、評価結果の根拠も含めて透明化し、公表することが必要です。
評価に用いるデータとしては、例えば(ⅰ)論文や海外の情報、(ⅱ)感染が疑われる兆候(発熱、咳など)を示す者、感染地域からの帰国者、感染陽性者との接触者などに対する検査やデータ解析(感染症の症状の特徴把握、地域と感染伝搬の関係、接触と感染性との関係、感染の仕方、感染力などの特徴)、十分な検査の実施を前提とした感染者数や陽性率の把握、(ⅲ)感染者(無症状感染者を含む)の症状推移の把握(どのような年齢、身体状態、既往症、基礎疾患保持者などが、感染後にどのような割合で、どのような対症療法で、どのような時間の経過で、どのような転帰〔治癒、重症化、重篤化、致死、超過死亡……〕をたどるか)、(ⅳ)その他ウイルスの特徴、変異性、病原性、感染部位・機序、体内での局在性、局所での挙動、抗体産生などによる免疫や体内での病原性低減・消滅あるいは体外への排出、排除、その一方での免疫暴走・サイトカインストームの発生、血栓形成とその有害作用などが考えられます。
サイトカインストーム
サイトカインは、細胞から分泌される低分子のタンパク質で生理活性物質の総称。細胞間相互作用に関与し周囲の細胞に影響を与える。放出する細胞によって作用は変わる。免疫細胞では、人の身体に侵入したウイルスなどの病原体やがん細胞に対して、アラームのように細胞から放出される。リンパ球やマクロファージなどの免疫細胞が産生するインターロイキンや、白血球の移動を引き起こすケモカイン、ウイルスや細胞の増殖を抑制するインターフェロンなどさまざまな種類と役割がある。
一つの細胞から分泌されたサイトカインは周囲の細胞に働きかける。周囲の細胞もさらにサイトカインを放出することで、情報が伝達され、免疫細胞が活性化して病原体を攻撃する。しかし、バランスが崩れて制御がうまくいかなくなるとサイトカインが過剰に放出され続け、免疫細胞が病原体に感染した細胞だけでなく正常な細胞まで攻撃してしまうことがある。これがサイトカインストームで、自己免疫疾患と呼ばれるさまざまな疾患の原因ともなる。
新型コロナで重症になるケースでは、サイトカインストームが起きている可能性が指摘されている。日経メディカルに掲載された岐阜市民病院の西垣和彦医師のインタビューによれば、新型コロナの本質は「過剰に亢進した自己防衛機構とそれが招く尋常でない『血栓症』」という。新型コロナによる肺炎は肺血栓症と関連しているものが多く、心筋梗塞や脳梗塞、足先にしもやけ状の症状が出る血栓性炎症の報告も多数ある。血栓ができるのは、サイトカインストームにより白血球の一種である好中球が異物を撃退しようと増加し、ウイルスを貪食後自爆。これとともに血管の内側が損傷し、止血の役割を担うフォン・ヴィレブランド因子が血小板とともに血栓を作るため。患者に後遺症が残りやすいのも、全身性の血栓症が関連しているからという。(編集部)
もちろん、これらを一気呵成にという訳ではなく、その時点での可能なところから手をつけ、内外の状況や収集した情報・データをみながら、適宜、対応しつつ、さらに洞察力と想像力を駆使しながら、先見性を持った創造的リスク評価をしていくことが肝要です。リスク評価には、当然目的に適う情報やデータが充分なければ適切で質の高い評価結果は望めませんので、情報やデータ収集に必要な対応を政府に求める、場合によってはその結果を踏まえてさらに評価に必要な対応を求めるという繰り返しはあっても然るべきです。
例えば、上記(ⅱ)(ⅲ)(ⅳ)の一部の評価に関連するデータを得るための基本となるのは十分なPCR検査の実施ですから、その迅速な実施体制の拡充を何としてでも実現するよう求めることは任務遂行上の必然的要求となり、それに応えるのは政府の責務となります。評価の過程や結論の根拠に関する透明性、公開性の確保や説明責任の観点から議事録の完全公開やリスコミは必要不可欠です。
政府は、こうして得られたその都度のリスク評価をもとにしつつ政治的、社会的、経済的要素、国民世論などをふまえながら、いかにリスク管理をするかについて検討することになります。この際、科学的なリスク評価の結果は検討要因として大きな位置を占めるので、ここでも専門家集団は必要です。が、リスク評価関係者とは別の専門家達が任にあたるべきです。もちろん、より適切なリスク管理を行う上で目的に適うのであれば、リスク評価の関係者の一部が委員あるいは参考人として加わることもあり得ます。
事案は異なりますが、筆者の承知している範囲でも、食品の安全性に関しては、内閣府食品安全委員会が管理機関である厚労省、農水省、消費者庁の管理組織・専門家集団とは全く独立して公正・中立の立場で科学的観点からのみヒトへの健康被害を定量的にリスク評価しています。分野別専門調査会及び委員会での委員の発言は一言一句すべて議事録として記録され、基本的に公開されています。必要なリスコミも適宜実施されています。
すこし趣旨・形態は異なりますが、医薬品・医療機器・再生医療等製品の安全性・有効性、品質評価は医薬品医療機器総合機構(PMDA)が専ら担い、承認に関わる審査はすべて外部専門家からなる部会、分科会の2段構えです。原子力規制委員会も公正・中立・独立を旨とする政府機関です。
ところで、今回のコロナ禍に対するリスク評価及びリスク管理に関する組織的活動を振り返ってみます。「リスク評価」に関しては、高い専門性が発揮されたとは言えない結果に終わりました。主に取り組んだのはクラスター分析と感染者数や感染者の経過、死者数などからみた感染の推移に関する分析です。それ以外の上記のリスク評価に用いるデータとして挙げた(ⅰ)〜(ⅳ)の項目などをベースにその時点時点で徹底的に調査、検討し、結果を科学的根拠に基づいて公表、説明するという積極的姿勢は感じられませんでした。
典型的には、感染実態や拡大傾向、他地域との比較などにおいてより真実に近いデータに基づいてより的確なリスク評価をしようとすれば、より広範なPCR検査を実施すべきことは科学的に明白でした。仮にそれが十分かなわない状況があれば、十分なデータなしではリスク評価も的確にできない旨を政府に迫り、拡充要求を行うとともに、リスク評価の報告時点においてPCR検査が十分に行えない現状があるならば、その時点でのリスク評価はそうした制約がある中での評価であることを公表し、国民にも伝えるべきでした。それが科学というものだと思います。
より厳密なリスク評価なくしては、より適切なリスク管理という構図が成り立ちません。PCR検査の実施拡充に関しては、数多の外部の科学者達や、国民に指摘されてきたことで、専門家会議の提言書に官僚の作文のように一応触れられるようになってはきましたが、積極的動きはみられず、終盤でむしろできない原因をいわゆる「目詰まり要因」に転嫁して縷々語るということでした。リスク評価者として、検査をやらねば評価ができないので何としてでもできるようにするという精神は希薄であったと思います。
歴史に「イフ」はありません。しかし、法的位置づけも立場も明確な「医療・公衆衛生に関する分科会」(ⅡA)がリスク評価に徹していれば、事態は異なる展開をみせていたかも知れません。このⅡAと「社会機能に関する分科会」(ⅡB)がそれぞれ感染症対策及び社会機能に特化してそれぞれに徹底したリスク評価を行う、その結果は国民に根拠をすべて詳らかにして公表する、同時に諮問委員会(Ⅱ)に上げ、公衆衛生と社会機能それぞれのリスク評価結果を基に両者を勘案してどう「リスク管理」するかの議論をつめて基本的対処方針を提案する。この方針作成に際して、政治的あるいは行政的観点からのリスク管理要素が行政側から取り込まれることも考えられます。それをより広範なメンバーからなる「有識者会議」(Ⅰ)にかけて、より広い観点からの「リスク管理」のあり方の議論に託する。「有識者会議」の議論を踏まえて、総理大臣を本部長とする対策本部が最終的な対策を決定し、各大臣が関係する事項に関する行政上の措置を講ずる――。
本来ならばこういう流れであったはずです。そこに第1章で示したような「専門家会議」(Ⅲ)が立ち上げられました。新型コロナウイルス感染症対策本部の下、「新型コロナウイルス感染症の対策について医学的な見地から助言等を行うため」とされていました。ⅡAに相当するものでありましたが、そのメンバーは、有識者会議以下すべての会議に重複所属するコアメンバーからなり、何よりも有識者会議・諮問委員会の座長である尾身茂氏が副座長という肩書ながら入っていたことが、大きな意味を持つことになったと思います。有識者会議・諮問委員会は外部からみると「リスク管理」に関わる会議であり、座長が専門家会議に参画することは会議の性格が否応なく「リスク管理」に当初から軸足を置いた役割をすることを意味していたと思います。
そのため、徹底したリスク評価を踏まえて、あるいはリスク評価側とリスク管理側の真剣なやり取りの中から「専門知」が結集されたリスク管理の方策が導き出され、政治的行政的判断に至るという「緊張感あふれ、かつ合理的で科学的根拠に裏打ちされた危機対策」が必ずしも望めない状態に陥ってしまったと思われます。
アクセス制限 逆立ちの論理
専門家会議の足跡を簡単に振り返ってみます。個々のメンバーが、その考え方や軸足を評価側、管理側いずれにおいていたかは必ずしも一様ではなかったかもしれませんので、公式な「見解」あるいは「提言」を中心に述べます。
最初の提言は2月24日に出されました。ここでは「感染拡大のスピードを抑制し、可能な限り重症者の発生と死亡を減らす」との戦略と「ある基準以上の軽くない風邪症状の場合の帰国者・接触者相談センターへの相談」「1〜2週間が急速な拡大に進むか、収束できるかの瀬戸際なので人との接触の抑制」というのが主要なポイントでした。この時点で残念ながら、リスク評価の手段としてその適切性が終始問題となった「限定的PCR検査」の方針が打ち出され、早急に改善されることなく5月にいたるまで続くことになります。あらゆるリスク評価手法を駆使してリスクを可能な限り広範に把握し、管理方策を可能な限り講じるべく努力するというアプローチをとるべきところ、むしろ出口をあらかじめ規定し、それに合うよう制限した評価手法をとりました。すなわち限られた医療資源(検査体制や医療体制)へのアクセスを制限することで医療崩壊を防ぐという逆立ちした論理をずっと続けた、このことは「リスク管理」の観点からも、これにより検査機会を奪われ、必然的に医療機会に恵まれなかった数々の人たちの健康被害・犠牲を考えると、不適切であったといわざるを得ません。
また、科学的公正・中立性に基づき可能な限りのデータをもとに評価するという前提に立つ「リスク評価」の観点からは、ウイルス量が多いのが発症2日前くらいからという点や無症状感染者が多く、しかし感染性は持つという点などを考慮すると、これらの感染者情報はカバーできていないことは明らかであり、前提となる多くの科学的データを欠いた「リスク評価」に終わってしまいました。
無症状感染
新型コロナウイルスに感染しているかどうかを調べるPCR検査で、無症状であるが陽性になる例(無症候性感染)は早くから報告されていた。日本では、1月29日に初めて、中国・武漢市からチャーター便で帰国した無症状の2人が、念のための検査で陽性と判明している。
厚労省の発表ではクルーズ船ダイヤモンド・プリンセス号の乗員・乗客3711人のうち、PCR検査の陽性者が712人、うち331人が無症状だった。DP号の乗客は比較的高齢層が多かったが、若壮年層では感染者が無症状の割合は高くなるとされる。9月9日のAFP=時事の報道によれば、パキスタンのカラチで現地の大学の公衆衛生専門家チームが2000人を対象に検査を実施したところ、陽性者の最大95%が無症状だった。同国の平均年齢が22歳と若いことが要因として指摘されている。また8月9日のBBCの報道では、韓国の研究チームが無症状の感染者1886人を検査したところ、発症者と同量のウイルスが検出された。無症状者は感染者全体の平均より若く、健康状態も良好だったという。
藤田医科大学岡崎医療センターの報告では、陽性無症状者90人の経過観察で、2回連続陰性になるまでに要した日数は3〜20日。9割で陰性化に6日以上かかった。また、広州市での研究では、他人への感染の44%が発症前の無症状の期間に起こっていると計算されている。
これらの事例からも、若壮年層を中心とした感染に無自覚な無症状者がウイルスの感染を拡大させていることが強く疑われる。日本では当初、行政検査の対象は症状があるか感染者と濃厚接触した人に限られていたが、無症状者からの感染は水面下で広がり、クラスター対策に偏った拡大防止策では歯止めをかけることができなかった。(編集部)
これはわが国からの国際社会への情報発信、科学的貢献の乏しさにも繋がります。政府からの独立性を目指して国民への情報発信を続けるとして発足したⅤ「新型コロナウイルス感染症に関する専門家有志の会(専門家会議全メンバーを含む)」も、例の5月の加藤厚労相による「PCR検査基準の国民の誤解釈」発言の後もなお、「37・5度以上、4日間」基準を発信し続けていました。季節性インフルエンザも終息して、これと混同する余地のない時点でも、なお4日を掲げ続けていたということは、専門家としての見識を疑われてもやむなしと思います。
専門家会議の矜持に最も重大な疑問を抱かざるを得なかったのは「感染症の対策について医学的な見地から助言等を行う」として発足した会が、政府の「湖北省縛り」に何ら助言等をした気配がないことです。政府に忖度したとすれば、設立趣旨や存在意義にも関わることであると思います。当然のことですが、中国全土からの入国者制限を早期にすればするほどその後の感染蔓延の芽を効果的に摘んでいたはずであり、その役割を果たせなかった専門家会議は非力であったといわざるを得ません。とりわけ生命に直接かかわる可能性を秘めた感染症対策を科学的に公正・中立な観点で独立した立場から行えなかったことは大きな反省点です。
行政官的発想に傾斜しがちな職歴、現職にある者が専門家会議を実質上リードしたことの限界、さらに厳しくみれば不作為として言及すべきかと思います。また、欧州では2月後半・3月初旬あたりから、きわめて急速な感染拡大を観察していましたが、政府に対して「欧州からの入国制限あるいは徹底した検疫」を進言していません。このことでわが国に欧州からのウイルスが持ち込まれ、新たな蔓延を招く結果になり、その影響が潜在過程を経て、第二波の脅威になっているとされています。
専門家会議は政府の対策本部の下で「新型コロナウイルス感染症の対策について医学的な見地から助言等を行うため」とのことですから、政府(対策本部・有識者会議・諮問委員会)に向けての「見解や提言」が本来の任務かと思うのですが、キーワード(およびその背後にある本文)からうける印象として際立つことは、国民に向けての①「各時点での感染状況」、②「感染状況に関する感想・解説」、③「国民への行動変容要請、行動変容の評価、努力喚起」、④「国民への生活指導」、⑤「自治体・医療機関・事業所・学校などへの対応要請」などです。⑥「政府に対する見解や提言」も一応ありますが、①〜⑤に比較してウエートや言及する程度はそれほどでもなく、また、「提言に対する政府の対応がなされているかどうかに関する結果や評価・検証」についてはPCR検査が捗らなかった理由に関する釈明以外には言及していません。
上記①、②の項目の本来の目的・趣旨は、まさに感染状況に関する専門性、見識が発揮されるべきところですが、「瀬戸際」「一定程度、持ちこたえている」などと、なぜか文学的表現になっています。分かりやすさを意図したのかも知れませんが、少なくともどのような感染状況あるいは推移であれば、「どの程度の内容のリスク」となるのかとの基準があり、それに現状を当てはめてみた際にこのような評価になる、との「科学的・医学的根拠」が示される必要がありました。
当時のデータは、基本的に制限された検査基準で帰国者・接触者相談センターで検知された感染者数の推移をベースにしたものでした。それでも「数値の推移が、以降の感染状況、蔓延に関して意味するところ」を、①検査陽性率、②実効再生産数、③一定期間数毎の倍加数、④クラスター感染者数・二次感染状況(無症状感染率)、孤発感染者数・率、⑤年齢分布、⑥罹患環境、⑦コロナウイルスの感染特性や重症化・重篤化・致死数あるいは退院者数との関連、⑧新型コロナ感染症に特別に必要な検査体制、症状に応じた隔離・静養・治療に関するトリアージ体制の整備度、医療資源や医療体制のニーズへの充足度、⑨季節性インフルエンザなど他の感染症や他の数多疾患とりわけ重篤な致死性の疾患におけるリスクや対応の必要性との比較、⑩従来の医療資源や医療体制の維持に及ぼす影響、⑪政府・行政による対策の実行状況・充実度・効果、⑫各国における感染蔓延状況との比較、⑬各種文献・情報からの知見──などを含めて多角的に検討、総合的に勘案しながら、得られた解析結果を特定の基準に照らして「瀬戸際」とか、「持ちこたえている」とかの評価結果として提示するのが科学的・医学的態度でした。やっているのかもしれませんが、知る限り公開されていないようです。
これもあくまで限定されたPCR検査基準の条件下での話です。本来あるべき姿としての、より科学的・医学的に感染状況を子細に把握し、適切なリスク評価及びリスク管理を行おうとすれば、感染疑いの対象に対するより広範囲なPCR検査の実施や、市中感染率の把握のための無作為抽出した対象者でのPCR検査(全国や広範囲でなくとも特に大都市圏や警戒を要する地域に絞るのも一案)を実施すべきでした。そうしていれば、無症状感染者や軽症のまま回復した感染者、検査にアクセスできなかった感染者の存在がかなりな割合を占めることを考えると、より正鵠を射た感染状況分析ができたと思います。また、将来の対策にも繋がったと考えられます。7月以降の再燃はこの間の対策不足が明らかに響いていると思われ、これも不作為です。
少なくとも専門家会議の見解や提言では、科学的評価に対する積極的、多角的、総合的なアプローチはうかがえませんでした。注視すべきいくつかの要素について、時に取り上げることはあっても単なる情報として示すにとどまり、その情報の意義を深く考察したり、公表される感染状況と関連させて意義付け、より高い見識や洞察力に基づいた見解・提言につなげることができませんでした。
専門家会議の科学的アプローチはクラスターを追い、2次(及び3次)関係者を追う、これを潰していけば感染の連鎖を断ち、蔓延も防ぐことができるとの作戦でした。クラスター関係以外の感染者や感染連鎖は自然消滅していくであろうとの理論でした。しかしCOVID-19の感染症としての特徴が、該当する症状を有し、クラスターとして表面化するというパターンだけに限られ、また感染蔓延の初期段階であれば、そのアプローチも有効であったといえます。しかし、孤発性の感染者率が全体の数十%に及ぶ状態や5〜8割とも言われる無症状の不顕性感染者が市中で自由に動いているという特徴もあり、事実そのような状態になってしまうと、クラスター対策の有効性は万全でなくなるのは必然でした。
感染実態をより正確に知るためには、クラスター対策に加え、より幅広のPCR検査の実施や市中感染率の把握などから感染状況を追い、分析することが不可欠であり、それにより対策を考えていくとの作戦にフェーズを移していくべきでした。が、為し得ず、当時も食い止められたかも知れない感染者を増やし、国民の社会・経済活動に大きな制約を加えねばならぬ結果をもたらし、現在も憂慮すべき再燃を招いたと思います。
専門家会議は「社会・経済活動とのバランスを取りながら、欧米のロックダウン類似のことはやらない」と終始述べていましたが、結局、緊急事態宣言を招く結果となりました。むろん宣言は政治的判断であり、専門家会議の直接的案件ではありませんが、活動内容や見解・提言が政策の決定や内容に間接的に影響したことは紛れもない事実です。
例えば、すでに上で述べたことのいくらかでもできていれば、感染状況などの推移の内容がより明らかにされた的確なリスク評価のもと、より合理的・効果的なリスク管理も講じられ、感染症対策と社会・経済活動のバランスもより適切なものとなっていた可能性が高いと思います。
日本の感染症対策が、わが国で現実に起こっていることを真正面から捉えて講ずるべきであることは言うまでもありません。COVID-19には未知未経験の要素が多いのですが、日本(&東アジア・東南アジア地域)の現状では、欧米その他の地域とは顕著に異なる感染状況で推移しています。その原因として生活習慣のほか、ウイルスに対する宿主側の特殊要因(ウイルス受容体におけるわずかな遺伝子配列の違い、過去の各種コロナ感染歴によるウイルス干渉・交差免疫、細胞免疫にかかわる交差性ヘルパー及びキラーT細胞の存在、抗体の産生能・効力持続性・抗体の防御能力などを含む免疫応答、HLA型、BCG接種歴、血液型、ワルファリン感受性……)などの諸説が言われています。科学的な解明が待たれるところです。それはともかく、比較的軽度な感染特性に鑑みると「社会・経済活動とのバランスを取りながら、欧米のロックダウン類似のことはやらない」という方策に結果的にはかなう条件、状況にありました。このせっかく与えられた天祐を活かすべきでした。
HLA型
HLAとはヒト白血球型抗原のこと。赤血球にはA、B、O、ABの型があるが、白血球の血液型といわれるのがHLA型で、型の数は非常に多く、数万通りに及ぶ。HLAは白血球をはじめ、赤血球以外の細胞に存在する遺伝子。両親から半分ずつを受け継ぎ、兄弟間で一致する確率は4分の1。非血縁者間で一致する確率は数百から数万分の1になる。人種・民族などの集団によって、多い型は異なる。
HLAは外部から入ってきたウイルスや細菌を自分と区別し、免疫細胞に情報を伝える重要な役割を果たしている。骨髄移植や臓器移植では、自分のHLA型に合わない人から移植を受けた場合、異物として認識され、免疫関連の合併症が起きるリスクが高くなる。
米イェール大学の岩崎明子教授は、欧米に比べ感染拡大の規模が小さかった日本人に多いHLA型が新型コロナウイルスへの抵抗力と関係しているのではないかという仮説を示した。この仮説を挙げた論文によれば、SARSについてはHLAのある型が発症リスクの高さに関連していたことが確認されている。また、重症患者で起きるサイトカインストームにHLA型が関わっているのではないかと考える研究者もおり、各地で遺伝子レベルの研究が進められている。(編集部)
ワルファリン感受性
ワルファリンとは、血栓塞栓症の治療・予防に用いられる薬で、血液を凝固しにくくする作用がある。1950年代にアメリカで医薬品として承認されて以来、長く使われている薬だが、必要な投与量は患者により個人差が大きい。患者の遺伝子型がこれに関係することが近年明らかになっており、ワルファリンが効きやすい、つまりワルファリンに対する感受性が高い遺伝子を持つ人は、アジア人で9割、欧州人で4割、アフリカ人は1割といわれる。
新型コロナの中心となる病態は血栓症である。これを踏まえ、東北大学大学院医学系研究科の大隅典子教授は、ワルファリン感受性が高い遺伝子を持つ人は血栓ができにくく、重症化を抑えているのではないかと推測している。(編集部)
もちろん健康被害は少なければ少ない方が良いのですが、リスクゼロはあり得ません。要はバランスです。にもかかわらず、きめ細かいリスク評価に基づいた合理的なリスク管理が行われず、対策すべき都度のタイミングがずれ、最終的に4月7日、7都府県に緊急事態宣言が発せられ、社会・経済活動のかつてない低下をきたし、国家財政にも国民の生活にも甚大な被害をもたらしました。
宣言の件は政府の責任ですが、東京都、大阪府をはじめいくつかの首長は、それなりの危機感と同時に政治家の本能を全開にしたパフォーマンスを、メディアを利用して繰り広げました。これが「正しく恐れる」ことに果たしてどこまで合致していたのか否か、検証される必要があります。もともと国で危機管理を責務とする首相以下関係閣僚、行政はその任務に全力で取り組む必要がありましたが、政治的思惑にとらわれ、本題のリスク管理がちぐはぐな対応になった感があります。
そうした取り組みに対し科学的・医学的観点から、冷静に事象を観察し、必要な助言を行い、感染症対策と社会・経済活動のバランスに資するのが専門家チームの役割であったはずですが、科学的公正・中立性、独立性、柔軟性、透明性に徹しきれず、目的を達成できませんでした。構成員の個々には葛藤があったかもしれません。専門家会議の「見解」や「提言」を読むと、パラグラフごとは論旨が通っているが全体の論旨が首尾一貫しない、前言と相矛盾する話が変更に関する説明なしで出てくる、言行不一致などが散見されます。
中盤から後半にかけては、特に国民や地方自治体その他の機関に指図、強要するかのような行動変容への要請が目立つようになります。国民はそれなりに努力しているにもかかわらず、「何もしなければ42万人も死者が出る」といった仮説を立て国民を恐怖に駆り立てるような「人との接触8割削減」説を唱え、それが達成できていないことを延々と語ります。
統計的計算で予測を立てるのは、研究者一個人としてあり得ますが、一方で例えばPCR検査を2倍にすれば、接触を5割にしても8割削減と同様の効果が得られるとする別の研究者の仮説もあったりするので、厚労省の研究者だけが自らの仮説を実証するために全国民で実験するような非公正・非中立性があってはなりません。統計に関わる代表的な意見を突き合わせて議論し、到達した最も合理的と思われる仮説を、根拠をもとに説明した上、提案するのが筋だったと思います(筆者注・ちなみに9月10日時点で世界全体で感染者は約2834万8千人、死者約91万4千人で、最多の米国での感染者は約658万8千人、死者約19万6千人余。日本では感染者は約7万3千人余、死者は1406人。こうした状況下でGo Toトラベルまで推奨しています)。
感染様式が飛沫感染(及び)エアロゾル感染や接触感染で、感染経路が口、鼻、眼を通してである場合に感染が成立する、したがって、感染予防に最も効果的なのは相互にエアロゾル・飛沫を感染部位が曝されないこと、具体的には、近距離での顔面の相対・大声での会話・回し飲みなどの回避、マスク着用や、(街でも、職場でも、家庭でも)口、鼻、眼に触れるのは消毒した手指や清浄な容器等に限るとするよう留意することであって、必ずしも駅、繁華街あるいは満員電車における人との単なる接触率の高さではありません。満員電車で全員無言・マスクであればクラスターは発生していません。
三密で感染成立条件をみたせばクラスター発生の可能性は当然飛躍的に高まります。それは重大な原因と結果ですが、すべてではありません。感染者が接触した何かで汚染された何かに手指などで触れ、そのまま感染可能部位に触れれば感染が成立する可能性があり、三密でなくとも感染者からの飛沫・エアロゾルに曝される機会があれば感染の可能性が高まります。より科学的なリスコミが必要だったのではないかと思います。
孤発例、経路不明者もそれなりに多い。したがって、適切な検査機会が必要で、クラスター対策だけに固執するのは研究者の取るべき態度ではありません。特定の研究者による理論・仮説に任せ、国家という壮大な実験場で国民を被験者とするのはリスク管理上適切とは言えず、慎重の上にも慎重であるべきです。
専門家チームはいつのまにか科学者集団というよりも、国民、地方自治体以下、事業所、学校、医療機関等各機関の意識や行動変容の指示者、生活指導者、政府のスポークスマン的様相を色濃くしていったと感じられました。その一方で、政府に対しては提言しているが、強い調子の要請はせず、またそれに対する政府の対応についての言及や評価はほとんどありませんでした。PCR検査問題についても大幅に改善できなかった理由を述べているだけです。結局、「専門家会議の見解や提言」は、専門家会議と行政官が互いにすり合わせた合作のように思われます。
日本は民主主義国家ですから国民もメデイアもそれぞれ当事者として、わが国のコロナ対策に関するリスク評価やリスク管理の観点から、体制や対策の内容を政府の動きや専門家会議の見解や提言なども含めて理解を深め、能動的に民度を高め、施政者の質を高めていくべきと思います。
問題整理─検証と今後の課題
これまで述べてきたことを再整理しながら、日本のコロナ対策(及び将来の新興・再興感染症)のこれからの課題、整備・拡充すべき事項を考察します。
【1】「リスク評価とリスコミ」の今後の課題として、公正・中立・独立性・透明性を維持して実施するリスク評価専門家会議を立ち上げることが望ましい。
【2】「水際対策」は政治面のみではなく、感染症対策の面からも強化・徹底すること。例えば、日本各地にある米軍基地にフリーパスで入れる米兵の基地外への外出自粛か、仮に外出するとしても感染陰性者であることの確認、成田・羽田等への入国者の検疫徹底。
【3】専門家チームや政府によるリスク評価、リスク管理の観点から、罹患者や死亡者数がどの時点でどのような判断をし、どのような対策を講じていればどれだけ減らすことができたか徹底的に検証し、今後の教訓とすること。その際、より責任が重く、より影響力のある立場の人たちに焦点をあて、国民個々の自粛や行動変容に責任を帰すようなことは最小限にとどめること。
【4】専門家チームや政府によるリスク評価、リスク管理の観点から、「真のリスクを超えた過度なリスク情報」を発信し、「正しく恐れる」思考や行動ではなく、過度な恐怖や不安感を蔓延させたことはなかったか、人々の生活や行動を過度に奪い、損なう結果をもたらしたことはなかったかを徹底的に検証すること。真に留意すべきは、人や環境からウイルスの感染特性や感染経路をふまえた合理的・効果的防止対策であり、それをいかにリスコミするかについて徹底的に検討すること。
【5】自粛要請、学校の一斉休校や緊急事態宣言(対象地域や延長)の内容が、わが国における感染状況におけるリスク評価、リスク管理から考えて、どの時点でどのような判断をしたのか、その間被った国民の精神的、肉体的(健康面)、文化的、とりわけ社会・経済活動での逸失、国内総生産(GDP)の2割に相当する規模の財政出動などをバランスシートにのせて徹底的に検証する必要がある。
【6】PCR検査や抗原検査などでCOVID-19の感染状況を把握することは、①科学的根拠に基づいてリスク評価し、効率的・効果的、合理的にリスク管理を行うこと、また、②陽性者を健常者から適切に保護・隔離し、あるいは症状に応じて治療すること、さらには、③感染伝搬を最小限に止め、さらに将来への備えを遅滞なく行うこと、④国民が生活や社会・経済活動を安心・安全に営む事、などのための基本中の基本である。しかし初期の頃は、①検査をして陽性者が出れば(2類感染症の規定で)入院要請を必要とし、医療崩壊を招く可能性があること、②検査のための体制や人的・物的医療資源が十分整備されていないので広範に実施できないこと、③その他、偽陽性者を隔離する可能性の非人道性(?)などの理由から、検査は、「水際作戦(検疫)」、重症化が懸念される対象者に絞って行う「医療診断」、それと「クラスター対策」などにかなり限定されたものであった。この状態から脱してより広範に検査を実施できるようにするのが政治・行政の役割であることが、多くの識者から指摘されてきたが、実現は遅々として進まなかった。

かたや、ドイツのバイエルン州では、「誰でも、いつでも、どこでもPCR検査が受けられる体制が整備された」、ニューヨークでも「どこでも、何度でも、無料で検査が受けられる」と報じられている。わが国でもようやく検査拡充に向けて機運が高まってきている。「検疫」、「医療診断」や「クラスター対策」上のニーズはもとより、医療機関、養護・介護施設等での集団感染の予防のために「医療・介護・養護施設等関係者」がいつでも検査にアクセスできることが必須である。
必要に応じて外来・入院患者や施設入居者のチェック、救急搬送患者や出入りする関係者にも適宜検査が必要である。さらに国内における社会・経済活動や生活で必要な局面は数多あると考えられる。国民が感染の可能性を最小限にして社会・経済活動を営む上で必要な手段の一つとして「公共機関等エッセンシャルワーカー」、「対人業務従事者」、「その他の生活や社会生活上必要とする人達」などが利用できるようにすることも必要である。海外との入国制限の解除の条件として検査の実施は必須になってくる。
もちろん、政府や自治体が市中の感染状況をモニターしていく手段としても検査の実施は欠かせない。クラスターが発生しやすい職業従事者や関係者及び職場、住環境、地域への集中検査も必要であろう。秋・冬に備えてとの話がよくされるが、大雨や台風などの災害時でもあり、避難活動や避難所での感染症チェックにも検査へのアクセスは適宜必要である。適切な検査はまさに、「感染症対策と社会・経済活動」の両立を支えるものとしてきわめて重要である。国は検査の最大限の拡充に向けて惜しみなく資金投入をするべきである。
【7】検査陽性者を迅速にトリアージ(選別)して症状・経過に応じて、保護・隔離、適切な治療に繋げられるフォローアップ体制の充実も必要不可欠である。
【8】マスク、防護服、人工呼吸器、エクモ等の医療資材の確保体制も万全を期す必要がある。
【9】COVID-19の「脅威」や「医療崩壊」への危惧が発生以来、国民の生活や心理に深刻な影を落とし続けている。「脅威」については、COVID-19の罹患者における重症度、重篤度、致死率は他の多くの疾病の罹患者に比べると決して高いわけではない。COVID-19には標準治療はもとよりこれぞといった治療法もないという点から不安感もあることはやむを得ないが、過度にも安易にも陥らず「正しく恐れる」ため、疾病としての位置づけをきちんと認識、共有することが大切である。
まず、あらためて忘れてならないのは、生物であるヒトに病はつきものであり、外科的、内科的治療法が存在し、進歩し続けているにも拘わらず、はるかに重大な転帰をたどる疾病は数多あり、罹患者も多いということである。また、感染症も数多あり、代表的な毎年の季節性インフルエンザでは予防ワクチンがあり、治療薬もありながら平均すると罹患者が1千万人、死亡者が1万人と推計されているという点もある。それでも新型コロナウイルスが近来にないまれにみる脅威とみられているのはなぜか。
その特殊要因と考えられるものを列挙してみた。①潜伏期間は現時点で、多くは5〜6日(1〜28日程度の幅がある)とされ、この潜伏期間中に人にうつしてしまうリスクもある、②不顕性感染者(無症状病原体保有者)がかなりな割合(諸要因に依存して諸説あり)で存在し、感染性を有する、③息苦しさ(呼吸困難)、強いだるさ(倦怠感)、高熱、咳、味覚・嗅覚異常などに加えて、重症化すると致死性の間質性肺炎・肺障害を発症する、④重症化は年齢により大きく異なり特に高齢者はリスクが高い、⑤糖尿病、心不全、呼吸器疾患(COPD等)等の基礎疾患がある人や透析を受けている人、免疫抑制剤や抗がん剤等を用いている人は重症化のリスクが高い、⑥有効性・安全性が高い治療薬やワクチンは無く、研究開発中である。⑦季節性インフルエンザとは異なり、気候環境が変化すれば終息をもたらすとの見通しが立てられない。
「医療崩壊」が深刻な課題となるが、二つの面からみることが重要であると考えられる。一つはCOVID-19そのものへの医療が充足できない問題である。COVID-19患者が対感染症の医療インフラの想定を上回る数やスピードで急増することにより、治療しきれなくなり、救える患者も救えなくなり、さらに医療従事者等にも感染者が出て、医療体制が崩れ、医療機関としての機能低下、そこへ新たな患者が来ることにより、対応が間に合わなくなるという悪循環による「医療崩壊」である。イタリア、スペイン、ニューヨークなどで起こり、映像でそのさまを繰り返し見せつけられた、このことと世界的に蔓延している現状から、COVID-19は「まれにみる怖い疾病」という恐怖感を人々に与えることになった。
しかし、日本では決して十分とは言えなかった感染症対策インフラやその後の医療資材等の行政による手配の遅滞にもかかわらず、COVID-19の蔓延そのものが欧米に比してきわめて軽微であり、また、医療関係者の献身により、幸いにも「医療崩壊」には至らなかった。仮に今回は有利に働いた欧米型と東アジア型の宿主側の要因が逆になっていたら、悲惨な結果を招いていたと考えられる。
現在、人々が相互隔離していた状態から日常活動に復帰した時点で当然のことながらじわじわと感染者が増加し、7月から8月をピークとして9月にかけて第二波がきている。秋・冬になるとさらに顕著になるかもしれない。宿主側の要因は変わらないので、希望的には欧米やブラジルのような極端な蔓延状態にはならないと思われるが、今できる最大限の備えをすることはCOVID-19に対する「医療崩壊」を起こさないために必要である。
国民の生命と生活を守る趣旨に基づく「国民安全保障」として従来の医療体制の充実はもとより、新興感染症に対する体制を整備することが必要不可欠であることは自明の理である。今回は、2009年の新型インフルエンザ対策で講じた体制を活かせず、備えも怠り、COVID−19の蔓延自体は比較的軽微な割には判断ミス等もあり、GDPの2割に及ぶ出費を余儀なくされた上に、なお、国民の生命や生活の確保が従前には戻れない状態にある。新興感染症は今後も発生することは必至であり、当然、直ちに適用できるワクチンや治療法も存在しない。教訓を活かそうとすれば、今こそ、既存の感染症指定病院はもとより、臨時的に協力可能な病院が医療崩壊しないための措置に万全を期す必要がある。COVID-19対応はもとより、将来の新興感染症に備えた専用の病院を要急に拘わらず大都市圏及び全国の然るべき拠点に設立するなど医療体制の整備を図っていくべきである。人々の生活破壊や社会・経済活動、教育・文化・芸術・スポーツ・娯楽等活動も抑制されたことで失われる価値に比較すれば、国家として保険をかけておいてよいコストであることは、第一波の高い授業料で学んだはずである。
【10】もう一つの「医療崩壊」は、既存の医療の崩壊である。既存の医療がいかにより深刻な数多の疾病も含め、またきわめて広範で人数的にも圧倒的に多い国民の命や保健衛生の維持に寄与しているかは既述のとおりである。わが国で今回のCOVID-19がこれまでにない大きな脅威となったのは、既存の医療体制等への影響であった。COVID−19自体の治療に対する医療崩壊は起こさなかったが、既存の医療が損壊、一部は崩壊ともいえる状態を引き起こしたことはまぎれもない事実である。介護や養護施設なども同様に少なからず損壊、崩壊した。上記【9】で述べたCOVID-19が脅威とされる特殊要因①、②から気づかぬうちの感染伝搬を成立させ、院内や施設内での集団感染を引き起こす。スタッフ、救急搬送者、外来、施設に出入りする者などの持ち込みも含めて、防止策がきわめて困難である。
また、スタッフにおける感染と職場からの脱落は、当該施設の機能を著しく低下させ、医療崩壊等、機能崩壊につながる可能性が大いにある。③、④、⑤は入院患者や施設利用者の年齢や基礎疾患を考慮すると深刻である。また、治療には特別なマスク(M 95)、個人防護具(PPE)などの資材、ゾーニングの徹底、重症化・重篤化した患者にはICU、人工呼吸器、体外式膜型人工肺(ECMO)、高度な専門家、通常以上のスタッフ数を必要とする。既存の指定病院はもとより臨時に治療にあたる病院には大きな人的、財政的負担を強いることになる。さらに⑥、⑦も含めて終わりが見えないことの精神的負担は大きい。
米国ではCOVID-19のすさまじい蔓延により大幅な超過死亡数が示された。3〜4月に推計された超過死亡は8万7001例、うちCOVID-19による死亡は5万6246例(65%)と推計され、残るCOVID-19以外の基礎疾患(心疾患、糖尿病、脳血管疾患、アルツハイマー病など)に関連する超過死亡は3万755例(35%)と推計されている。パンデミック下の受診控えや救急搬送の遅延が影響した可能性が指摘されている。
なお、最も人口が多いカリフォルニア州(55%)とテキサス州(64%)を含む14州では、超過死亡の50%以上がCOVID-19を直接の死因としないものだった。またCOVID-19による死亡者数が最も多い5州では、COVID-19のピーク時(3月1日〜4月11日の週)にコロナ以外の原因による死亡が急増し、今年1〜2月の週平均に比べて糖尿病死は予想死亡者数を96%上回った。
さらに心疾患(89%)、アルツハイマー病(64%)、脳血管疾患(35%)など、非呼吸器系疾患による死亡も急増した。特にニューヨーク州では、心臓死が398%、糖尿病死が356%と著明に増加したという。パンデミックによる間接的死亡がいかに大きく懸念すべきことか、言い換えれば、「パンデミックによる既存医療の医療崩壊をいかに防ぎ」、医療を保持するかの重要性がうかがわれる。
今回のわが国のCOVID-19蔓延程度でも、社会的使命感からCOVID-19対応の要請に積極的に応えた医療機関は数億〜数十億円に上る赤字を出しているという。大量の退職希望者も出ているという。加えてコロナ感染を懸念しての外来患者の診療機会の減少や入院患者の治療の遅滞は既存の医療の損壊であり、明らかに国民に対する医療が後退している(いく)ことを意味している。既存医療に対する影響や超過死亡などに関する検証もきちんとする義務を政府は負っており、これらに対して専門家チームも科学的リスク評価とリスク管理の視点からの教訓を後世に伝える必要がある。いずれにしても当面はCOVID-19による間接的な既存医療の崩壊を最大限回避するため、広範囲なPCR検査などで医療機関や施設関係者における感染状況を可視化しつつ業務に臨むのが一つの方策である。
しかし、抜本的には既存の医療等をこれ以上損壊させてはならない。既存の医療体制そのものは近年の医療経済政策(?)により、確実に整理統合あるいは縮小傾向にある。したがって、既存の医療体制に新興感染症対策のような困難な課題に関して機能することを期待するのは無理であると思われる。既存の医療の持続可能性すら危ぶまれるのに、新たな難題の負荷はまさに医療崩壊を絵にかく展開に陥るのが見えるようである。今回、保健所における目詰まりが問題とされたが、例えば世田谷区では往時3カ所あったのが現在1カ所になっているとのことである。厚労省が自らの政策によって縮小したところで、テリトリーを守ろうとしても、現場は対応できる状態ではなかった。現在、専門家のトップである尾身氏はPCR検査の目詰まりの理由として保健所の繁忙さを挙げていた。
新興感染症に備えた専用の病院を要急にかかわらず大都市圏及び全国の然るべき拠点に設立することの実現に期待したい。
【11】上記【7】から【10】に活用可能なボランティア、人材の発掘(医療従事経験者OB/OG、究極的には自衛隊などの応援など)と確保に注力する。オールジャパン体制で、省庁の縦割りの壁を越えることが肝要である。大学等数多の理系研究室ではPCRはごく一般的な検査技術である。
【12】やむを得ない場合のエリア、スポット、業種における補償とセットの活動制限は理由を明確にしたうえで実施するべきである。
上記の【7】~【10】は、本来ならば遅くとも4月の緊急事態宣言を出した時点から始めておくべきことであった。今も遅滞していることがあれば早急に対応する必要がある。
【13】専門家会議を廃止して新たな分科会が発足したが、専門家会議の初期メンバー12人のうち、8人(医学の専門家は6人)が移行した。コアメンバーの厚労省・WHOグループ、感染研グループはそのまま移行し、基礎研究者4人が抜けた。より「政府と一体となったリスク管理」の様相が色濃くなった。第1回の会議の記者会見の説明では、大臣が感染状況を解説し、尾身座長が政策的解説をするという専門家と政治家が逆になったようであったという。専門家の矜恃に期待したい。
終わりに代えて雑感
ところで、ウィズ・コロナにしろポスト・コロナにしろ、時代は各国にも国際社会にも「新常態」への模索を求めています。これは「新しい生活様式」といったお作法レベルの話ではありません。地球上の生物の一種としてホモ・サピエンスが自らの活動の結果として招く可能性が高い新興・再興感染症や環境変化との共存・共生をどう図るのか、地域的、歴史的、文化的、社会的背景の中で形成されてきた大小さまざまな個別運命共同体の独自の特性をいかに維持するのかしないのか、人々の生活をどう個別共同体として持続可能なものとして保障するのか、他の運命共同体と隔離された場合と交流を盛んにできる場合、いずれにおいても、しなやかに、強靭に対応できる社会体制や経済体制の構築を、自由と民主主義、相互認知、地産・地消、国際的互恵関係などを共存させつつどう図るのか、といった話です。
中国の一帯一路といった世界覇権戦略が、コロナ禍を機にさらに加速されそうな兆しもあります。IMF(国際通貨基金)の6月レポートでは、各国が軒並み大幅に年間成長率を落としていく中で中国のプラス成長率が予測されています。コロナ禍の間隙をついて、あるいはポスト・コロナ時代に新たな覇権主義の台頭、紛争や戦争が勃発・激化しないようサピエンスの知恵が発揮されることを祈るばかりです。
実体経済デフレと株価インフレによる貧富の格差増大、コロナ禍における健康被害格差、現在も問題である分断と格差がさらに広がるのではないかとの懸念も出てきています。人間社会における分断や格差問題へのアプローチは人類そのもののあり方の中心課題ですが、この小論ではもちろん手に余りますので、これ以上深くは立ち入りません。しかし、頭の片隅には置きたいことです。
なお、当面の地域間の分断については、感染防止の基本的な手段の一つですので、むしろ必要不可欠な場合もあることは論を俟ちません。それにしても分断は楽しくない。人との触れ合いを断たれることは人生の半分以上の楽しみを奪います。パンデミック対策の一つとして理由のある分断、一時的隔離は必須ですが、分断を必要最小限にする方策を考えることが大切です。十把一絡げの隔離(ロックダウン的外出自粛、接触8割削減、三密回避等)はすでに経験知としてあるように、個人生活はもとより社会・経済活動に甚大な損壊をもたらします。
全員、全域一律の接触制限で感染拡大をとりあえず抑えても、不顕性の感染者がいる以上、水面下で伝搬は続けられ、制限を解除すれば当然感染拡大は再燃します(ハンマー&ダンス)。この抑制戦術は感染蔓延がコントロールできないときの究極の選択肢であるべきだと思います。過酷な介入なので何度もやれば、個人も社会も心身の消耗や、生活、社会・経済活動の損壊という副作用に耐えられなくなります。
ハンマー&ダンス
米国のジャーナリスト・起業家のTomas Pueyo氏は新型コロナ感染が世界で急拡大した3月、「The Hammer and the Dance」と題する論考を発表した。
この論考の要旨は次のようなものである。
感染拡大に対し、まず外出制限や学校・店舗の閉鎖といった強い「ハンマー」で叩く。これにより感染者数を減少させ、医療体制の崩壊を防ぎ、時間を稼いで対応策を整える。ハンマーの期間が長く続くと経済が壊滅してしまうため、数週間のハンマーの後、ワクチンや効果的な治療が開発されるまでの間は医療と経済との「ダンス」の期間である。大規模な検査や人との距離、マスク着用、手洗いなどにより、過激な対策は取らずに実効再生産数(R)を1未満に保つようにする。感染が拡大すれば、また「ハンマー」が必要になる。
Pueyo氏は、緩和策をとる米国や英国と抑制策をとった中国や韓国などとを対比し、データを援用しつつ、最初から「ハンマー」なしで緩和策を選ぶことは、経済的・社会的コストの面からもウイルスの変異を抑える面からも得策でないと提言している。この論考は40もの言語に翻訳され、各国で紹介された。日本でも5月に西村新型コロナ対策担当大臣が、9月に小池都知事が「ハンマー&ダンス」に言及している。
論考によれば、「ダンス」とは単に制限を緩めることでなく、重要なのはいかにして経済とのバランスを取りながら感染拡大を抑えるかという点である。Pueyo氏はダンス戦略の重要な要素として「十分な検査」を挙げている。検査ですばやく感染者を特定・隔離することにより感染拡大を抑え、その結果、全員の行動を制限することなく経済活動を再開することができる。そのためにも陽性率が3%に下がるまで検査を増やすことが重要と指摘する。また、検査が迅速でなかったり費用が高すぎたりする場合、結果が得られるまで時間がかかり、発症者隔離までにある程度感染が発生するとしている。(編集部)
医療に例えると、医師は対象者を診断し、ケース毎に必要に応じた最善の治療法を考えます。重病患者の治療に際して、劇薬の投与や困難な手術等の医療介入をすると、症状の悪化抑制や進行阻止の効果が期待できるが、劇薬の激しい副作用や手術のリスクが予測されることがよくあります。こうした場合、医師は患者のリスクと医療介入のリスクについて説明と同意の過程(インフォームド・コンセント、IC)を経て、患者の治療にあたる必要があります。リスク評価とリスコミ、リスク管理の原則はCOVID-19対策の場合も同じです。施政者は現在の事態をきちんと把握して、方針を決め、該当するケース毎に市民に適切な説明をして、方策を実行し、責を果たす必要があります。
それには極力、科学的思考、説明、アプローチが必要です。例えば、エピセンター(感染震源地)があるのであれば、そこでは、徹底的に検査をして、感染者を隔離。接触者を追跡して検査する。疑わしい地域や業種に対しても同様です。第一波でも、PCR検査を2倍にすれば5割の接触削減で8割削減と同じ効果があるとされていました。
COVID-19は2019年12月に武漢でアウトブレークしてエピデミック状態からパンデミックになり、世界各地で様々な推移を辿っています。明らかなことは感染症拡大防止の基本的方策をきちんと遂行することが最も確実な結果を生むということです。
典型的なモデルとして台湾やニュージーランドのように「早期に水際で可及的速やかにウイルス侵入を阻止し、入った感染者を徹底して検知し、追跡し、一般のマスク対策等を講ずること」、韓国のように「徹底した検査で感染者を検知し、整備した隔離・治療施設で対応すること」、中国のように「特定の集団感染震源地(エピデミックセンター)でのほぼ全員検査、感染者全員を隔離・治療できる施設の短期集中整備、治療スタッフの全国からの集中投下」などの事例があります。
基本は「水際作戦」「検査」「追跡」「事情等に応じた保護・隔離」「症状に応じた治療」です。欧米では、このタイミングを逸し、一時期爆発的な感染拡大が発生しました。が、ロックダウンを含めてあらためて「検査」以降を全力で粘り強く対応した結果、終息に向かいつつあり、現在は感染状況・医療体制とのバランスを図りつつ、感染の程度に応じた社会・経済活動を再開しているところも少なくないようです。
ニューヨークは一時惨状を呈しましたが、今は死因不明を含めて全ての死亡者をチェックしてもCOVID-19による死者はゼロ近くになっているとのことです。ニューヨークではいまや病院に限らず、教会、大学その他さまざまな施設で「どこでも、誰でも、何度でも、無料で」検査を受けることができます。しかし、屋内レストラン等での会食は9月30日解禁の予定です。米国では州によっては感染拡大が止まらないようですが、それらは「検査を軽視した」州とのことです。また、「社会・経済活動を活発化した」州はそれなりの影響が出ているようです。
わが国では、6月末より感染再燃が明確になり、3〜4月を明らかに上回る勢いの拡大傾向が見られました。政府は第二波といわず、「検査数が増えた」「経済活動が再開した」「国民に気のゆるみがある」……などを原因としています。
しかし、理由はともあれ、感染拡大はなんとか最小限度にとどめ、「既存の疾病罹患者を含めて1人でも多くの健康被害や人命のロスを阻止する必要」があります。繰り返しになりますが、少なくとも以下の点の整備・拡充が待ったなしの急務です。
①「水際対策」、②検査体制の拡充、③陽性者のフォローアップ体制、④医療資材の確保、⑤医療崩壊を防ぐ体制、⑥人材確保、⑦活動制限をするなら補償とのセット。
第一波では国民生活の大きな犠牲もありましたが、天祐もありました。「水際作戦」「検査」「追跡」「保護・隔離・症状に応じた治療」のいずれも対策が不備であったにもかかわらず、第一波程度で済んだことは本当に幸運であり、国民性を除いては政治家や専門家が総括するような日本型モデルのせいではないと思います。
それで油断して備えを怠っていたのは、怠慢以上の人災とのそしりを免れない事柄です。中国や韓国は上述の基本がきちんとしているので、制限解除による再燃の兆しが見えても直ちに対応し、被害を最小限に食い止めています。わが国の再燃でも、大半の国民の努力に加えて、幸いなことにまだ天祐が効いているらしく、対策の割に感染拡大は爆発的になっていません。しかし、感染者が全国各地で過去最大数を記録するなど明らかに第一波より悪化しました。多くの人が予想するように秋・冬にウイルスが乾燥や低温環境でより強力な感染力を発揮すると、今後どうなるか結果は歴然としています。季節性インフルとの重複感染も予測されるので、それまでに事態の悪化を是非防いでおきたいものです。
国は第一波以降に万全を期しているとは必ずしも思えない一方、GoToなどを前倒しまでして感染拡大を助長しているのではないかとさえみえます。
これまで感染症対策はもとより社会経済活動の基本となるPCR等検査の拡大をはじめ、上記に挙げた事項の整備、充実については、できない、やらない理由が縷々述べられたり、有言不実行で来たことが少なからずあったように思います。しかし、国民のためにどうすればやれるかに知恵を絞る、有言実行するのが、本来の政府の役割であり、感染症対策の目的のはずです。
「感染症法」がよく引き合いに出されます。門外漢に読み解くのは困難ですが、その趣旨・目的は「感染症の予防及び感染症の患者に対する医療に関し必要な措置を定めることにより、感染症の発生を予防し、及びその蔓延の防止を図り、もって公衆衛生の向上及び増進を図ることを目的とする」とされています。それを実現できるようにするのが政府の役割です。
趣旨・目的に沿うよう適切に運用解釈すべしと通知を出すか、どうしても必要ならば国会を開いて改正すればと考えます。8月末の安倍首相(当時)の言によれば、COVID-19政策や運用を時に不都合に金縛りにして、いわゆる「目詰まり」や「医療崩壊懸念」の大きな要因とされていた第2類感染症の指定や第1類相当にまで及んでいた適用を見直して、より柔軟かつ合理的に運用される方向が目指されるようで、早急な実現が望まれます。また、補正の総事業費234兆円は基本的には感染症終息とその後のためであり、10兆円の予備費も臨機応変に使うためです。備えが十分なされていないところで感染症が拡大すれば、これまでの国民の努力も巨額の予算も水泡に帰してしまいます。
経済との両立へ「正しく恐れる」
こうした提言を理想論として「カネも資源も時間も限られるから、あれもこれもはできない」という現実主義からの反論も予想されますが、ウイルスはやれない理由をいくら並べても斟酌や忖度はしてくれません。しかし第三波以降の長期戦を覚悟しつつ、緊急事態宣言を避け、経済との両立を図るには、非感染で働ける人を何としても確保する必要があります。それにはPCR検査などを誰でも簡単に利用できるよう拡充して症状を識別し、家庭内感染の回避、医療へのアクセス確保、人権等からみて万全を期した自宅待機も含め、隔離にきめ細かく対応する体制を整えておくことが、結局は「正しく恐れる」社会への近道になります。
「健康不安がないほど社会も生活も安定する」
この自明の理を施政者は改めて認識すべきと思います。当たり前ですが、今回、改めて浮き彫りになったことは、パブリック・ヘルスの確保が人々の暮らしを支え、暮らしを支えるには、個人を取り巻く社会や経済的な裏付けが必要ということです。社会やその経済的裏付けを支える基本単位はそれがどのような職種や活動あるいは家庭や共同体であれ、個人ということです。この基本単位である個人がそれなりの心身の健康さでなくなる度合いに応じて、人々の暮らしを支える社会やその経済的裏付けが損なわれていくということです。いままで、それなりに成り立っていた社会には数知れない人々の営みがあったことが、自粛・休業要請・給付金補償問題で浮き彫りになってきました。一杯飲み屋さんは自らの生計も立てながら、サラリーマン達の浮世の憂さの捨てどころを提供しています。文化・芸術・スポーツなども然り。個のいのちと暮らし、パブリック・ヘルスと人間の社会活動は当然ですが直接に繋がっています。
他国に軍配を挙げるのは悔しいですが、先述のように、これほど国際間の物流が遮断されているにもかかわらず、中国は、本年(そしてもちろん来年)の経済成長予測がプラスであるということです。感染再燃があっても直ちに終息させ、人々は社会・経済活動に復帰できる。内需に支えられたプラス予測とのことです。韓国もマイナスは軽度なようです。米国は落ち込みが大きくともV字回復が望める国です。個人消費が頼りのわが国では、国民の過度な不安の解消と健康で安全・安心な日常生活が送れることの保証の裏付けを施政者が実現できるか否かにかかっていると思います。
6月中旬から1カ月半、前首相はぶら下がりの会見には応じていたようですが、国会にも国民に向かっても言葉をほとんど発していませんでした。国会も事実上閉まっていました。まことに奇妙な国です。ウイルスのリスクもありますが、私達にとってさらに高いリスクがあるとすれば、適切なリスク評価ができず、リスク管理策が提言できない専門家や、実効ある対策を講ずることができない為政者が存在した場合と感じます。
個人的愚考にすぎませんが、ホモ・サピエンスのサピエンス要素、「知・情・意」のうち、最も魅力的で、しかし厄介なのは「情」、とりわけ欲望の部分のように思います。
人々は、進歩の原動力となるプラスの欲望を持つこともあれば、退歩につながるマイナスの欲望を持つこともあります。個々のマイナスの欲望の集合は、集団、組織、国や地域における巨大なマイナスの欲望(私利私欲)の塊となります。
人類の歴史上、影の部分は私利私欲が支配したときであり、光の部分は知・情・意あるいは真・善・美を希求する欲望がプラスに働いた結果であると思います。個としてのホモ・サピエンスに理想を求めるとすれば、あるがままの命を輝かし、あるがままの個性を輝かすこと、私利と他利を同じ価値観として考えられること。ある分野において個性を豊かにし、能力を発揮した結果、他に影響を及ぼす社会的・公的立場・地位に至った人達は、その影響力の度合いに応じて、本来の目的に殉じて、私益より公益を優先することが求められます。この理想にどこまで迫れるか、民主主義社会が目指すべき大きな課題だと思います。欲望はマイナスに振れやすいので楽観はできませんし、世界の多くの現状はむしろ、特定の集団や共同体におけるマイナスの欲望に引きずられた内輪の論理に傾いている傾向があります。しかし、これが超克されない限り、ホモ・サピエンスはサピエンス要素を適切に活かしきれず、この地球上で運命共同体として持続的に共存・共生する機会を失い、同種の中で、分断と格差を助長していくことになります。
わが国はどうか?すべての関係者に当てはまる話ではありませんが、ガラパゴス状態が顕著な「政」(政治哲学・構想力・大局観、国際感覚などの欠如、党派間力学など)、「官」(優先度が国際益より国益、国益より省益、省益より局益、局益より課益、課益より個益という順番になっています)、「専門家」(知・意の統合能力欠如、想像力・洞察力・俯瞰力・自立性の欠如、権威主義・ムラ社会など)、「メディア」(社会の木鐸精神の退化、様々な事象の突き合わせによる真相追求や問題点の提示精神の欠如、販売部数・視聴率優先報道、権力との馴れ合い、忖度などの陥穽に陥る傾向など)。「アマノジャク」からみれば大いに気になるところです。
しかし、それもこの国の現在の民意、民主主義の結果であり、国民性の許容範囲にあったのかも知れません。COVID-19は、このようなさまざまな姿をあぶり出しているようにも思います。国民はこれでいいのか。将来に向けてもう少し能動的でなくてよいのか。COVID-19自体は何とか終息させねばなりませんが、わが国の民主主義の変容にどのようなインパクトをもつのか、「禍転じて福となす」。偶然の僥倖はいつまでも続きません。英知の結集による努力が必然としての持続可能な未来の望ましい人類社会につながることを願っています。■